Разница между анестезией, седацией и медсном – Вероника
Расскажем в чем отличие основных видов обезболивания, применяемых в нашей клинике.
Аппликационная анестезия — разновидность местной анестезии. Суть заключается в том, что вместо укола, производится нанесение специального геля/раствора/аэрозоля на слизистую оболочку полости рта. Ее используют для незначительных вмешательств. Зачастую применяется до основной анестезии при неприятных ощущениях во время процедуры профгигиены и при лечении детей, чтобы инъекция была неощутимой и безболезненной.
Местная анестезия — самый популярный и часто используемый вид обезболивания. Суть в максимальном снижении чувствительности конкретной области в полости рта. Инъекция производится в десну или в слизистую оболочку щеки, где расположены один или несколько зубов, требующих лечение. Есть несколько типов такого обезболивания, их отличие лишь в месте применения, способе введения, особенностях воздействия и продолжительности.
Седация — данный метод помогает снять психоэмоциональное напряжение пациента, избавить от страха и паники. С помощью ротомера в организм подается смесь закиси азота и кислорода. Вдыхание паров через нос очень расслабляет и пациент ощущает спокойствие, а само состояние напоминает дремоту или легкое опьянение. При этом пациент находится в сознании, все видит и понимает, но не концентрирует внимание на болевых ощущениях, за счет чего они притупляются. Седация, не является обезболиванием в полном смысле слова, и применяется исключительно в сочетании с местной анестезией.
У нас седация используется только в отделении детской стоматологии.
Медикаментозный или медицинский сон (общая анестезия, попросту говоря — наркоз). Суть в торможении ЦНС, при котором сознание пациента «отключается». Человек не ощущает боли, мышцы полностью расслабляются, в ходе лечения отсутствуют стресс и негативные воспоминания по его завершению. Врач-анестезиолог индивидуально для каждого пациента, с учетом общего состояния его здоровья, подбирает подходящий вид обезболивания. Бригада анестезиологов-реаниматологов присутствует при лечении, контролируя работу жизненно важных рефлексов пациента.
Бригада анестезиологов-реаниматологов присутствует при лечении, контролируя работу жизненно важных рефлексов пациента.
Показания к медикаментозному сну:
- Сложные удаления зубов — ретинированные (непрорезавшиеся),«восьмерки».
- Сложное хирургическое вмешательство — имплантация или синус-лифтинг.
- При невозможности стандартного лечения, к примеру, при невралгических заболеваниях или сильном рвотном рефлексе
- Боязнь, страх лечения и панические атаки
- Аллергия на местную анестезию
В нашей клинике медсон успешно применяется как в отделении взрослой, так и детской стоматологии.
Что такое анестезия
Что такое общая анестезия?
Общая анестезия (ранее называли наркоз) – это искусственно вызванное подобное глубокому сну обратимое состояние, при котором подавлены любые (в том числе и болевые) ощущения и отключено сознание пациента, расслаблены мышцы тела. Пациент не помнит то, что происходило во время наркоза. Данное состояние поддерживает врач-анестезиолог во время оперативного вмешательства путем введения определенных лекарственных средств для анестезии (анестетики). Как правило, после выполнения заблаговременной премедикации (чаще всего это прием успокоительных средств) общая анестезия начинается с введения быстродействующего снотворного медикамента через венозный катетер, установленный в периферическую вену для введения лекарств и растворов.
Общая анестезия может поддерживаться разными путями:
- повторяющимся либо постоянным введением лекарственных средств через венозный катетер (внутривенный наркоз). При тотальной внутривенной анестезии средство для анестезии подается исключительно внутривенно и в дыхательную смесь не добавляется испаряемый анестетик или газ. Про эту анестезию Вам детальнее расскажет врач анестезиолог-реаниматолог.
- при помощи маски, которую прикладывают на область рта и носа (общая анестезия с помощью лицевой маски).

- при помощи ларингеальной (гортанной) маски, которая проводится через рот, располагается в глотке и прикрывает вход в гортань, или
- с помощью дыхательной трубки, которая помещается через рот в дыхательные пути (в трахею) (общая анестезия с искусственной вентиляцией легких через установленную в трахее трубку).
В последних трех случаях используется ингаляционный анестетик. Общим свойством ингаляционных анестетиков является способность очень быстро удаляться через легкие из организма, что способствует быстрому пробуждению после анестезии и меньшему угнетению сознания (сонливости, заторможенности) в первые сутки после проведенной анестезии. Чаще всего одновременно используется как внутривенный, так и ингаляционный анестетики (комбинированная общая анестезия).
Через дыхательную маску, ларингеальную маску, интубационную трубку будет подаваться воздух и/или кислород и, при необходимости, испаряемый анестетик. Использование масок и трубок позволяет также осуществлять искусственное дыхание с помощью наркозно-дыхательного аппарата, что необходимо при полной миорелаксации (расслаблении мышц при проведении операции), так как расслабляется и главная дыхательная мышца — диафрагма . При анестезии с интубацией трахеи снижается риск заброса слюны или опасного кислого желудочного содержимого в легкие (аспирация). Ларингеальная маска и интубационная трубка используются только тогда, когда Вы уже находитесь в состоянии общей анестезии, для поддержания проходимости дыхательных путей, так как в той или иной мере во время анестезии нарушается самостоятельное дыхание пациента. Для проведения трубки и, возможно, для постановки ларингеальной маски требуется введение расслабляющего мускулы средства (миорелаксант).
Окончание анестезии
По окончании оперативного вмешательства подача анестетика прекращается, Вы медленно выходите из наркоза, как будто пробуждаетесь после глубокого сна. Далее анестезиолог наблюдает за Вами и, если жизненные показатели стабильные, сознание восстановлено и угрожающих жизни состояний не наблюдается, Вы будете переведены обратно в отделение. После долгих и тяжелых оперативных вмешательств может потребоваться перевод в отделение реанимации для интенсивного наблюдения и лечения. Для защиты от падений и повреждений в непосредственном послеоперационном периоде может по требоваться ограничение двигательной активности, а именно применение боковых решеток кровати и мягкая фиксация конечностей.
Далее анестезиолог наблюдает за Вами и, если жизненные показатели стабильные, сознание восстановлено и угрожающих жизни состояний не наблюдается, Вы будете переведены обратно в отделение. После долгих и тяжелых оперативных вмешательств может потребоваться перевод в отделение реанимации для интенсивного наблюдения и лечения. Для защиты от падений и повреждений в непосредственном послеоперационном периоде может по требоваться ограничение двигательной активности, а именно применение боковых решеток кровати и мягкая фиксация конечностей.
Местная анестезия
При местной анестезии обезболивающее средство вводится непосредственно в область оперативного вмешательства (проводится хирургами). При регионарной анестезии обезболивающее средство вводиться на расстоянии от места вмешательства вблизи нервов, иннервирующих операционное поле. При этом на определенное время блокируется болевая чувствительность обезболенной части тела, временно выключается или ограничивается двигательная активность. В отличие от общей анестезии пациент остается в сознании и доступен контакту, однако при этом нет никаких болевых ощущений. Эти методы анестезии также требуют от анестезиолога пристального наблюдения за состоянием пациента, его жизненными показателями, как и при общей анестезии. При необходимости пациент дополнительно получает легкое успокоительное средство или снотворное. Это может ограничивать воспоминания об операции. По обстоятельствам дополнительно вводятся сильные обезболивающие препараты.
Во время регионарной анестезии обезболивающее средство может вводиться однократно, а также многократно либо непрерывно через тонкий катетер.
Методики регионарной анестезии.
Спинальная анестезия
Обезболивающее средство вводится через тонкую иглу, которую проводят в области нижней части спины между позвонками до субарахноидального пространства (окружающее спинной мозг). Далее местный анестетик смешивается с ликвором (прозрачная жидкость, заполняющая субарахноидальное пространство), блокирует проведение болевой импульсации по нервам, передающим болевой сигнал в спинной мозг. Игла извлекается. Действие лекарства начинается почти сразу после инъекции, продолжается несколько часов. Количество местного анестетика минимальное.
Далее местный анестетик смешивается с ликвором (прозрачная жидкость, заполняющая субарахноидальное пространство), блокирует проведение болевой импульсации по нервам, передающим болевой сигнал в спинной мозг. Игла извлекается. Действие лекарства начинается почти сразу после инъекции, продолжается несколько часов. Количество местного анестетика минимальное.
Эпидуральная анестезия
В области спины через полую иглу в эпидуральное пространство (находится снаружи позвоночного канала, в котором находится спинной мозг, окруженный, в свою очередь, спинальным пространством) проводится тонкий катетер. Игла извлекается. Далее врач вводит лекарство через катетер. Оно распространяется по эпидуральному пространству в области проходящих нервов, блокируя болевые ощущения, обезболивая определенный регион тела пациента. В зависимости от вида оперативного вмешательства введение лекарства производится на уровне грудного или поясничного отдела позвоночника. Действие обезболивающих средств начинается через 15-30 минут и продолжается несколько часов. Этот вид анестезии успешно используется для обезболивания пациентов в послеоперационном периоде, так как один раз установленный катетер позволяет неоднократно вводить местный анестетик (до 5 суток). При этом виде анестезии требуется большее количество анестетика.
К сожалению, не всегда методы регионарной анестезии позволяют достичь полного освобождения от болевых ощущений, поэтому в таких случаях оперативное вмешательство проводится под общей анестезией. Для определенных операций применяется сочетание регионарной и общей анестезии. При этом требуется меньше анестетиков, пациент быстрее пробуждается, уменьшаются болевые ощущения в послеоперационном периоде.
Вид общей анестезии выбирает врач анестезиолог-реаниматолог совместно с пациентом, безусловно учитывая особенности и потребности хирургического вмешательства.
Более подробную информацию об особенностях предлагаемой анестезии, её преимуществах и возможных осложнениях Вам расскажет врач-анестезиолог.
Статья о том, когда следует лечить зубы под общим и местным наркозом
Посещение стоматолога вызывает не самые приятные ассоциации… Особенно, если речь идет о стоматологе-хирурге и удалении зуба. Помочь нашим пациентам забыть о прошлых переживаниях и сделать посещение стоматолога максимально комфортным — одна из основных задач специалистов клиники «РАЙДЕН». Мы используем новейшие достижения в области обезболивания (анестезии), что позволяет поводить стоматологические манипуляции максимально безболезненно.Для тех, кто опасается укола, существует средство — аппликационная анестезия: на поверхность десны наносится специальный гель, через несколько секунд Вы практически не ощущаете «укол», так называемую инъекцию. С помощью инъекции производится самый распространенный в стоматологии вид обезболивания — инфильтрационная анестезия. Для этой цели используются препараты (анестетики), эффективность которых в пять раз выше применяемого когда-то новокаина. К ним относятся: ультракаин, убистезин, септанест и т.д. Действие анестетиков наступает через 3-5 минут и продолжается не менее часа. Это позволяет безболезненно лечить и удалять зубы, обрабатывать корневые каналы.
При проведении стоматологических манипуляций на нижней челюсти (больших коренных зубах) используется проводниковая анестезия. В этом случае анестетик блокирует болевые импульсы непосредственно в месте выхода из кости крупной ветви нерва. Такая анестезия длится 3-5 часов.
При наличии у пациентов гипертонической болезни (повышенного артериального давления), заболеваний сердца, неврологических заболеваний или при беременности возможно применение специальной анестезии, не содержащей адреналин. Это более безопасно, так как позволяет избежать явлений, нежелательных при вышеуказанных состояниях. Поэтому при выборе препарата для анестезии мы уделяем большое внимание данным анкеты о здоровье.
Для тех пациентов, кто не желает «присутствовать на собственном лечении» мы предлагаем лечение зубов под наркозом (общей анестезией). Во время наркоза выключается сознание, человек спит. Есть и другие преимущества: экономия времени, возможность проведения за одно посещение всего комплекса необходимых лечебных мероприятий. Наркоз также применяется при непереносимости местных анестетиков или компонентов, входящих в их состав.
В клинике «РАЙДЕН» общее обезболивание проводится врачами-анестезиологами высокой квалификации. Мы используем препараты последнего поколения, которые при внутривенном введении вызывают быстрое засыпание без каких-либо неприятных ощущений. После окончания лечения пациенты самостоятельно просыпаются, а в течение нескольких часов может сохраняться чувство легкого опьянения. Часто задается такой вопрос: «Вредна ли общая анестезия и каковы ее последствия?»
Современные средства для наркоза, используемые в стоматологии, абсолютно безопасны и не сказываются отрицательно на состоянии здоровья человека. Выбор лекарственных препаратов осуществляется анестезиологом индивидуально. Учитывается возраст пациента, планируемый объём стоматологического вмешательства, перенесённые или имеющиеся на настоящее время заболевания. Поэтому нам очень важна достоверная информация в анкете о здоровье: наличие хронических заболеваний, принимаемых Вами лекарственных препаратах и др. Вот почему врачи клиники «РАЙДЕН» уделяют такое пристальное внимание анкете о здоровье при оформлении медицинской документации. Это позволяет выбрать для Вас эффективный и безопасный метод обезболивания, а значит провести лечение с комфортом и даже с удовольствием.
Коллектив сети клиник «РАЙДЕН»
Больно не будет! | Частная клиника «Медик» Чебоксары
«Лекарство от боли»
Вы удивитесь, но первое упоминание о наркозе можно найти еще в Ветхом завете. Помните: «И навел Господь Бог на человека крепкий сон; и, когда он уснул, взял одно из ребер его, и закрыл то место плотию»? Выходит, именно Творца можно считать самым первым анестезиолгом.
Человечество с глубокой древности пыталось найти «лекарство от боли». Для этого использовались различные наркотики. Например, жители Древнего Египта применяли в целях анестезии опиум, обитатели Поднебесной находили спасение от боли в марихуане, американские инки использовали коку. На Руси всю эту недоступную экзотику заменял маковый отвар.
Когда под рукой у первых хирургов не было наркотиков, их заменяли палкой. Один умелый удар по голове пациента и душераздирающие вопли сразу прекращались. Однако у такого радикального метода обезболивания был один существенный недостаток. После него очень часто приходилось лечить больного и от сотрясения мозга.
День рождения анестезии
Все изменилось буквально в один день. Науке он даже доподлинно известен. 16 октября 1846 года впервые в истории медицины во время операции были использованы пары эфира для временного лишения тела пациента чувствительности. Эту дату считают Днем рождения анестезии как науки. «Папой» ее стал Уильям Мортон. Этот день стал профессиональным праздником анестезиологов.
Виды анестезий
А дальше понеслось: больше, лучше, доступнее, качественнее!
В настоящее время в арсенале анестезиолога-реаниматолога есть сразу несколько видов анестезий: местная анестезия, регионарная анестезия и общая анестезия.
Местная анестезия имеет строго ограниченное воздействие в результате инъекции анестетика в определённый участок — тот самый, в пределах которого планируют осуществлять хирургическое вмешательство. Данный вид обезболивания широко применяют в стоматологии и при микрооперациях.
Регионарная анестезия — это эпидуральная анестезия, спинальная анестезия, а так же блокады периферических нервов. Это по сути «расширенная» местная анестезия.
Общая анестезия — самый масштабный вид обезболивания. Он позволяет человеку пребывать во время операции в состоянии, подобном сну. Осуществляют общую анестезию как при помощи паров специальных веществ, так и инъекций различных анестетиков, гипнотиков и т. д.
д.
Врач-анестезиолог-реаниматолог
Так кто же такой анестезиолог-реаниматолог? Это врач, которого, увы, практически не помнят пациенты. Он всегда находится в тени хирурга. Но его значимость в операционной чрезвычайно важна. Ведь ни одна операция не проходит без него. Именно от его работы зависит безболезненность хирургического вмешательства, безопасность пациента во время и после операции, благоприятный послеоперационный и восстановительный период.
Анестезиолог контролирует жизненно важные функции организма, создает благоприятные условия для работы других врачей и как итог — медицинская манипуляция проводится быстрее, а значит быстрее идет восстановление в послеоперационном периоде. Кроме этого большое влияние на послеоперационный период (заживляемость) влияют медиаторы боли (вещества которые выделяются организмом на боль) — чем их меньше, тем лучше все заживает. Да и просто — НЕ БОЛЬНО. Пациент чаще всего ничего не видит, не слышит и ничего не чуствует. Анестезиолог-реаниматолог находится рядом с пациентом с момента подготовки его к операции, не отходит от него во время операции и в первые послеоперационные часы.
Подготовка к анестезии
Этот специалист чем-то сродни саперу. Он тоже не имеет права на ошибку. Перед наркозом анестезиолог должен тщательно подготовить пациента к предстоящему обезболиванию. В этом ему помогают проведенные клинико-диагностические методы исследования (анализы, рентгенологические исследования, ЭКГ и т.д.). Если он замечает в анализах какие-либо патологические сдвиги, то прежде чем «дать добро» на анестезию, он обязан провести лечебные мероприятия с целью их коррекции.
Чтобы во время опреции под наркозом все прошло гладко, сегодня в операционной бригаде находятся сразу два человека, отвечающих за обезболевание. Это врач анестезиолог-реаниматолог и сестра-анестезист. Они тщательным образом следят за состоянием всех органов и систем и в любой момент готовы решить возникающие проблемы. Ведь, как известно, одна голова хорошо, а две — надежнее.
Очень многие пациенты боятся наркоза сильнее операции: «А вдруг я не проснусь от наркоза?». Другие считают что примененный наркоз сокращает жизнь человека, и даже озвучивают на сколько именно — «на 5 лет». Это типичные заблуждения. Современные анестезиологи больше не используют в работе эфир, фторотан и другие препараты, время, глубина и действие которых не контролируется. Им не смену пришли препараты высокой очистки, действие и дозировки которых точно изучены, которые полностью выводятся из нашего организма и не оставляют следов. Поэтому бояться наркоза и отказываться от операций совершенно бессмысленно.
Врач-анестезиологи в клинике «МЕДИК»
Наркоз во время операции это благо, направленное на Ваше здоровье и Вашу безопасность во время хирургических манипуляций. В клинике «МЕДИК» на Тополиной, 11А для проведения операций под наркозом используется новейшее оборудование и проверенные препараты, которые подбираются индивидуально к каждому пациенту. Это вранье, что нет людей, понимающих чужую боль. Такие люди есть. Они ходят в белых халатах и называются анестезиологи!
Перейти в раздел: Анестезиология
Анестезия — ГАЛА ДЕНТ
Давайте поговорим откровенно, не секрет, что для большинства пациентов визит к стоматологу является стрессом. Опросы говорят — 90% населения в России боятся лечить зубы! И в основном все опрошенные подчеркнули, что боятся боли. Многие еще помнят, когда анестезия применялась, в основном, при удалении зуба. Помнят пресловутое «потерпите» — вместо обезболивания и болезненные ощущения при лечении зубов, даже, с обезболивающим уколом. А объясняется это тем, что раньше местная анестезия действовала минут через 15 после укола, а на одного пациента по регламенту врач должен был тратить, как раз примерно это время.
Сегодня лечение стоматологических заболеваний стало совсем другим — безболезненным и все более и более комфортным. И анестезия в этом играет не последнюю роль.
Какой должна быть анестезия в стоматологии?
От пациентов на приеме можно услышать: «сделайте хороший укол», «такую, чтоб не чувствовалось» или «подешевле». .. Но препараты для обезболивания существенно различаются, одни могут вам не подходить, другие вызовут отек, или аллергическую реакцию. Стоматолог подбирает обезболивающий препарат для пациента ИНДИВИДУАЛЬНО, в зависимости от целей и способов лечения зубов и состояния его организма.
.. Но препараты для обезболивания существенно различаются, одни могут вам не подходить, другие вызовут отек, или аллергическую реакцию. Стоматолог подбирает обезболивающий препарат для пациента ИНДИВИДУАЛЬНО, в зависимости от целей и способов лечения зубов и состояния его организма.
Метод обезболивания должен быть эффективен, обоснован и безопасен для пациента.
Основные виды местной анестезии в стоматологии
1. Аппликационное обезболивание — неинвазивный безинъекционный метод, т.е. это — НЕ укол! На десну в области больного зуба наносится специальный анестезирующий гель или спрей.
Аппликационная анестезия очень актуальна у взрослых пациентов с выраженной дентофобией и в детской стоматологии, так как сделать укол ребенку сложно. Применяют такую анестезию перед основной, чтобы пациент не чувствовал сам укол, или при легких процедурах – профгигиене, пришлифовывании эмали, и т.п.
2. Инфильтрационная анестезия создает в области больного зуба «запас» анестетика, откуда он будет рассасываться и давать обезболивающий эффект. Инфильтрационное обезболивание особенно эффективно на верхней челюсти, а на нижней — только в области передних зубов.
3. Проводниковая анестезия. Суть проводниковой анестезии заключается в блокировании определенных нервов. Она более продолжительна, дает более сильный эффект и охватывает бОльшую площадь, чем другие виды анестезии. Проводниковая анестезия рекомендована тогда, когда требуется комплексное сложное хирургическое вмешательство, при работе с несколькими зубами, в области воспаления, при необходимости удаления пульпы, вскрытия абсцесса.
4. Ультразвуковая анестезия. Ультразвук помогает точно определить место введения анестетика — до миллиметра выверить место, куда ввести иглу, чтобы ввести анестетик как можно ближе к нерву. Это обеспечит наиболее эффективное и безопасное обезболивание нужного участка.
5. Интрасептальная (внутриперегородочная) и интралигаментарная (внутрисвязочная/ и внутрипериодонтальная) анестезия.
Эти методы требуют специальных навыков персонала и специального оборудования, поэтому используются достаточно редко. Анестетик вводится в костную перегородку между зубами или в периодонтальное пространство. Используются при неэффективности других методов обезболивания.
Лечение зубов под общей анестезией или наркозом
Наркоз в стоматологии применяется реже, чем местная анестезия и является не дежурным решением, а скорее исключительной необходимостью, когда лечение зубов под любой другой анестезией невозможно.
Да, препараты, используемые для общего наркоза, безопасны для здоровья пациента и имеют минимальные противопоказания, но общее обезболивание оказывает влияние НА ВЕСЬ ОРГАНИЗМ, тогда как местная анестезия – только на необходимые участки.
Общий наркоз показан при:
- сильной дентофобии — непреодолимом страхе лечения;
- при общих заболеваниях, которые обуславливают неадекватное поведение пациента, например при эпилепсии;
- сложных хирургических вмешательствах, требующих очень длительной работы хирурга;
- при аллергической непереносимости всех современных местных анестетиков.
Общий наркоз может применяться только в специально оборудованной для этого клинике, которая имеет или свою бригаду анестезиологов, или в ней предусмотрено развертывание работы выездной бригады, со всем необходимым оборудованием для реанимации.
Нужно понимать, что опасен не сам наркоз, опасна неоснащенность клиники медоборудованием, опасно проведение наркоза неквалифицированным медперсоналом!
Главное преимущества общего наркоза при лечении зубов — это сокращение времени лечения. За один прием врач имеет возможность удалить или вылечить несколько зубов.
Что такое седация в стоматологии?
В качестве альтернативы общему наркозу используют седацию в сочетании с местной анестезией. Седация — это введение успокаивающих препаратов, которые погружают пациента в легкую поверхностную дрёму, помогают расслабиться и успокоиться во время стоматологического лечения. Применяют седацию при лечении как взрослых, так и детей.
Применяют седацию при лечении как взрослых, так и детей.
Есть три способа введения препаратов для седации:
- ингаляционный — в течение всего лечения пациент вдыхает успокаивающий газ (смесь кислорода и закиси азота) через маску;
- внутривенный — инъекция подходящего для конкретного пациента препарата;
- пероральный — лекарство обычно растворяют в стакане воды, сока.
Седация — не обезболивание, она применяется в комплексе с местной анестезией.
Противопоказаний к седации немного:
- возраст до трех лет;
- индивидуальная непереносимость препаратов;
- респираторные заболевания;
- нервно-мышечные заболевания, эпилепсия.
Использование закиси азота противопоказано при:
- внутричерепной гипертензии, т.е. повышенном давлении в полости черепа;
- синдроме гипервозбудимости.
Что такое карпульная анестезия?
Как правило, современные стоматологические клиники использует карпульную анестезию.
Анестетик содержится в одноразовых карпулах — своеобразных картриджах с обезболивающим раствором, которые вставляются в шприцы с одноразовыми иглами.
Преимущества карпульной анестазии:
- точная дозировка анестетика, что облегчает контроль над дозой обезболивания;
- стерильность — раствор внутри карпулы запечатан с соблюдением норм асептики, контакт лекарства с воздухом исключается, применяется одноразовая игла.
Какие препараты используют при анестезии у стоматолога?
Знаете ли вы названия препаратов, используемых для анестезии? Скорее всего, вы вспомните новокаин или лидокаин. Кстати, новокаин сейчас не применяется при лечении зубов.
Появилось много новых и гораздо более безопасных препаратов, обладающих большей эффективностью: ультракаин, убистезин, септонест, скандонест. Их обезболивающее действие сильнее в 5 – 6 раз.
Когда применяется анестезия в детской стоматологии?
Обезболивание для детей так же необходимо, как и для взрослых. Это чистый миф, что у детей в молочных зубах нет нервов, поэтому болеть они не могут! Учитывая, что детский организм более уязвим ко всем воздействиям, подбор правильной и безопасной анестезии для ребенка еще ответственнее для стоматолога. Как подойти к этому вопросу правильно читайте в нашей статье о детской анестезии.
Это чистый миф, что у детей в молочных зубах нет нервов, поэтому болеть они не могут! Учитывая, что детский организм более уязвим ко всем воздействиям, подбор правильной и безопасной анестезии для ребенка еще ответственнее для стоматолога. Как подойти к этому вопросу правильно читайте в нашей статье о детской анестезии.
Особенности обезболивания стоматологического лечения у пациентов пожилого возраста
У людей пожилого возраста применение анестезии должно проводится, с учетом возможности развития дыхательной недостаточности и осложнений со стороны сердечно-сосудистой системы. Обязателен тщательный сбор предварительного анамнеза, вплоть до консультаций с лечащими врачами общей практики.
Основные противопоказания к местной анестезии в стоматологии
- Аллергия, индивидуальная непереносимость обезболивающих компонентов и вспомогательных веществ препарата.
- Бронхиальная астма, тахикардия, нестабильная стенокардия, рефрактерная аритмия.
- Психические отклонения и нарушения у пациента.
- Недавно перенесенный инфаркт, инсульт, операция на сердце, операция по коронарному шунтированию.
- Пониженная свертываемость крови, в том числе, вызванная употреблением антикоагулянтов.
- Болезни, поражающие эндокринную систему — тиреотоксикоз, сахарный диабет и другие.
- Применение антидепрессантов и адреноблокаторов.
- Печеночная и почечная недостаточность в тяжелой форме.
Не рекомендуется делать анестезию, и, вообще, лечить зубы, на голодный желудок, при плохом самочувствии, при острых состояниях и обострении заболеваний.
При подозрении на наличие аллергии пациенту необходимо сдать соответствующие аллергические пробы. В случае выявления непереносимости всех препаратов для местного обезболивания, пациенту рекомендуют общий наркоз.
Какие особенности анестезии в стоматологии для беременных?
Главным препятствием к лечению зубов беременным женщинам становится анестезия.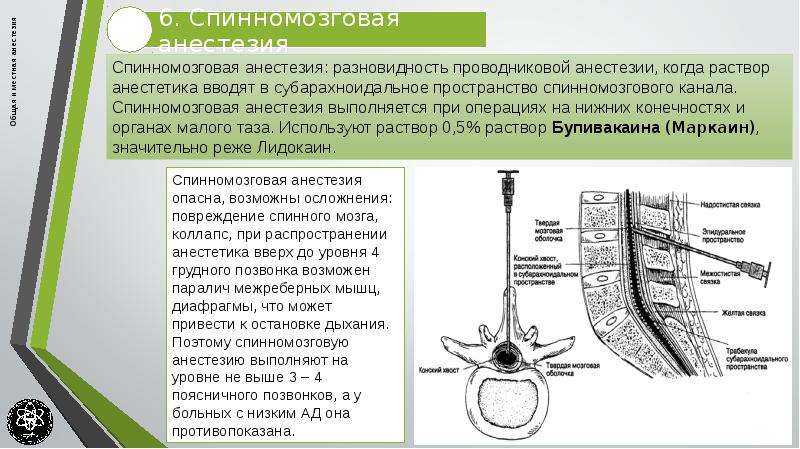 Обычные обезболивающие препараты им не подходят, так как в раствор с анестетиком обычно добавляют сосудосуживающие средства. Но стоматолог – один из очень нужных врачей в период беременности. Чтобы узнать как, когда и под каким обезболиванием лечить зубы будущей маме читайте нашу статью «Диспансерное наблюдение беременных
Обычные обезболивающие препараты им не подходят, так как в раствор с анестетиком обычно добавляют сосудосуживающие средства. Но стоматолог – один из очень нужных врачей в период беременности. Чтобы узнать как, когда и под каким обезболиванием лечить зубы будущей маме читайте нашу статью «Диспансерное наблюдение беременных
Анестезия для взрослых пациентов в клинике «ГАЛА ДЕНТ»
В клинике «ГАЛА ДЕНТ» на Просвете специалисты проводят обезболивание при помощи аппликационной, инфильтрационной и проводниковой анестезии. При инъекционном введении препаратов у нас используются карпульные шприцы.
Для введения пациентам мы используем только сертифицированные анестезирующие препараты от ведущих мировых производителей. Подбор анестетика мы осуществляем всегда индивидуально, поэтому у нас всегда в наличии достаточно широкая линейка анестезирующих средств для взрослых и маленьких пациентов.
Сбор тщательного анамнеза перед лечением – очень важная составляющая, для этого пациент должен внимательно заполнить Листок здоровья пациента и честно ответить на все вопросы врача-стоматолога.
При подозрении на возможное возникновение аллергической реакции на анестезию или наличие любых противопоказаний пациент будет направлен на дообследование и сдачу аллергических проб.
Остались вопросы? Запишитесь на консультацию к нашим специалистам и воспользуйтесь всеми преимуществами лечения в клинике «ГАЛА ДЕНТ».
Часто задаваемые вопросы
Остаются ли болезненные ощущения при лечении зубов под местной анестезией?
Ответ:
Нет, современная местная анестезия дает ПОЛНОЕ обезболивание процесса лечения, даже при самых глубоких вмешательствах и хирургических манипуляциях. Болезненность возможна уже после процедуры, когда анестетик рассосется. Если вам сделали обезболивающий укол, но вы продолжаете испытывать неприятные ощущения или, даже, боль во время процедуры, это значит что анестезия была сделана неверно.
Возможные ошибки:
Прошло недостаточно времени для того, чтобы препарат подействовал.
Введена недостаточная доза анестетика.
Неправильно подобран анестезирующий препарат для данного вида вмешательства.
Препарат был введен не в то место.
Если Вы после анестезии чувствуете боль при лечении, то нужно сразу же сказать об этом стоматологу!
Как не получить аллергию на анестезирующий препарат?
Ответ:
Во-первых, нужно следить за своим здоровьем и знать, есть ли у вас склонность к аллергии. При малейшем подозрении необходимо пройти аллергопробы.
Во-вторых, необходимо информировать своего врача стоматолога о своем состоянии:
заболеваниях – острых и хронических,
беременности,
тех препаратах, которые вы в данный момент принимаете или принимали за 1-2 недели до.
Недопустимо указание в листе здоровье неправдивой или неполной информации – от этого зависит ваше здоровье и даже жизнь!
Категорически запрещено сочетать анестезию с приемом алкоголя, наркотических веществ, и других обезболивающих, даже, если вы просто приняли таблетку от головной боли!
Как лечить зубы под наркозом?
Ответ:
Главное правило — выбирать ту клинику, которая ДЕЙСТВИТЕЛЬНО оборудована для лечения пациентов под наркозом, а не просто заявляет об этом. Если вы лечитесь под наркозом, то в это время в кабинете должна присутствовать бригада анестезиологов с полным комплектом оборудования для реанимации.
Стоимость анестезии в клинике «ГАЛА ДЕНТ»
Консультация врача-специалиста 500 ₽
Дополнительные услуги
| Анестезия | от 100 ₽ |
Самое важное из прочитанного
Современная анестезия обеспечивает ПОЛНОЕ обезболивание любого стоматологического вмешательства – это значит, что боли пациент не чувствует совсем.

Существует несколько методов обезболивания в стоматологии и множество обезболивающих препаратов, это позволяет очень точно подобрать каждому пациенту индивидуальную анестезию под конкретное лечение.
Лечение зубов под общей анестезией не опасно, опасно то, что оно часто проводится в неподготовленных для этого помещениях и без профильных специалистов -анестезиологов.
Чтобы не получить аллергическую реакцию на анестезирующий препарат сообщайте честную и полную информацию стоматологу о своем здоровье и препаратах, которые вы принимаете. Если вас об этом не спрашивают – смените клинику и врача!
Обезболивание у детей, пожилых пациентов и беременных женщин должно проводиться специальными препаратами с повышенным вниманием к их состоянию во время лечения.
Если вы переживаете перед посещением стоматолога, то за 2 часа примите легкое успокоительное. Не снимайте стресс алкоголем – анестезия в этом случае может дать аллергическую реакцию, или не подействовать.
Запишитесь на прием
Анестезиология и реаниматология
Местная анестезия. Проводится путем введения местного анестетика, вещества блокирующего проведение болевого импульса по нервному волокну, непосредственно в зону операции. Анестетик наносится либо в виде аппликации на слизистую или кожу, либо, чаще, путем инфильтрации, т. е. шприцевого введения в ткани. Создается как бы подушка из местного анестетика, в пределах которой и оперирует хирург.Проводниковая, регионарная анестезия. Местный анестетик вводится около нервного ствола. Происходит временное «выключение» нервного проводника, обратимое обезболивание и обездвиживание в зоне его «ответственности». Блокируются либо нервные сплетения, либо нервные корешки, отходящие от спинного мозга. В последнем случае это либо спинальная, либо эпидуральная (перидуральная) анестезия. При спинальной анестезии анестетик вводится под оболочку, которая, как мешок, покрывает спинной мозг (твердая мозговая оболочка, dura mater). Спинной мозг внутри нее плавает в спинномозговой жидкости, ликворе. С этой жидкостью и смешивается анестетик. При эпидуральной анестезии твердая мозговая оболочка не прокалывается, анестетик вводится в так называемое эпидуральное пространство, заполненное клетчаткой, через которое проходят нервные корешки. Следует особо подчеркнуть, что ни игла, ни анестетик не вводится в сам спинной мозг или нервные сплетения, а около них. Чаще всего эти виды анестезии проводятся в поясничном отделе позвоночника, куда спинной мозг не спускается.
Спинной мозг внутри нее плавает в спинномозговой жидкости, ликворе. С этой жидкостью и смешивается анестетик. При эпидуральной анестезии твердая мозговая оболочка не прокалывается, анестетик вводится в так называемое эпидуральное пространство, заполненное клетчаткой, через которое проходят нервные корешки. Следует особо подчеркнуть, что ни игла, ни анестетик не вводится в сам спинной мозг или нервные сплетения, а около них. Чаще всего эти виды анестезии проводятся в поясничном отделе позвоночника, куда спинной мозг не спускается.
Общая анестезия или наркоз. Это состояние глубокого сна, когда человек ничего не чувствует, в том числе боль. В зависимости от того, каким путем вводятся средства для наркоза, выделяется внутривенная анестезия и ингаляционная (анестетик вдыхается). Часто пути введения анестетиков комбинируются. Если анестетик вдыхается через маску при самостоятельном дыхании пациента-это масочный наркоз. Для обеспечения проходимости дыхательных путей и их защиты в дыхательное горло (трахею) может вводиться специальная трубка — это интубационный или эндотрахеальный наркоз. С той же целью может использоваться так называемая ларингеальная маска, тоже трубка, но с надувной маской на конце, которая охватывает гортань. Во время наркоза кроме средств, вызывающих сон и обезболивание, часто применяются миорелаксанты-препараты, вызывающие расслабление скелетных мышц. Это позволяет обеспечить хирургам удобные условия для работы, не вводя чрезмерных количеств анестетиков.
Внутривенная седация. При этом виде анестезиологического пособия вводится снотворный препарат в таких дозах, чтобы не вызвать наркоз, а только успокоение, дремотное, психологически комфортное состояние, иногда поверхностный сон. При этом сама по себе седация не вызывает обезболивания. Ее задача убрать страх, тревогу. Как правило она сочетается с местной или регионарной анестезией. В ходе операции пациент доступен контакту, у него самостоятельное адекватное дыхание, он может глотать, кашлять, выполнять инструкции врача. Он заторможен, но ведет себя вполне адекватно. Операция ему кажется короче, иногда полностью стирается из памяти. В целом, это похоже на состояние между сном и бодрствованием, которое все мы испытываем, когда ночью засыпаем.
Он заторможен, но ведет себя вполне адекватно. Операция ему кажется короче, иногда полностью стирается из памяти. В целом, это похоже на состояние между сном и бодрствованием, которое все мы испытываем, когда ночью засыпаем.
Как уже говорилось, анестезиологическое пособие должно не увеличивать риск операции, а снижать его.
Каков же риск самой анестезии? Любое действие в нашей жизни сопряжено с каким-то риском. Важна его степень. За последние 25 лет риск для жизни при проведении наркоза снизился более чем в 10 раз. Сейчас он статистически, по разным оценкам, 1/100 000−200 000. Для наглядности- риск в течении года попасть под колеса поезда выше, риск погибнуть в автокатострофе несоизмеримо выше. При этом 1/200 000 это, так сказать, «средняя температура по больнице». Риск повышается при выполнении экстренных операций, при выполнении травматичных операций (кардиохирургия, нейрохирургия, онкология, пересадка органов и т. д.), при выраженной сопутствующей патологии и в пожилом возрасте. В пластической хирургии, не сопряженной с массивной кровопотерей и травмой жизненно важных органов, риск ниже. То есть о нем можно просто не думать. Опасности, подстерегающие нас в повседневной жизни, значительно больше. Все вроде бы замечательно. Но есть одно «но». Значительное снижение риска наркоза произошло не само по себе, оно обусловлено целенаправленным внедрением в анестезиологию стандартов безопасности, современной техники и анестетиков. Эти стандарты включают в себя: постоянное присутствие в операционной анестезиолога с достаточным уровнем квалификации, постоянный мониторинг целого ряда показателей-артериального давления, электрокардиограммы, частоты сердечных сокращений, насыщения крови кислородом, концетрации вдыхаемого кислорода и газообразных анестетиков, концетрации углекислого газа в выдыхаемой смеси, температуры тела и т. д. Кроме того, наркозно-дыхательный аппарат должен отслеживать объем вдыхаемой смеси, минутный объем вентиляции, давление в дыхательных путях, герметичность дыхательного контура и сигнализировать о возникающих отклонениях. Очень важный компонент безопасности-наличие в клинике палаты послеоперационного наблюдения. Эта палата должна быть оборудована по стандартам реанимационного отделения, в ней пациент находится под наблюдением анестезиолога до полного пробуждения. Для выполнения всех этих требований нужны серьезные материальные затраты и соответствующая организация лечебного процесса. Деньги должны тратиться в первую очередь не на роскошные интерьеры, а на серьезное оборудование и специалистов. Безопасность пациента должна быть абсолютным приоритетом. Все остальное: коммерческие соображения, пожелания пациентов, хирургов должны быть на втором плане. Нельзя нарушать определенные правила, просто нельзя и все. Эксперименты тут недопустимы. Экспериментировать нужно на мышах. К людям должны применяться проверенные методики. Всякая аналогия хромает, но сравнение с авиацией в данном случае будет уместно. Самолет является самым безопасным видом транспорта, но только в том случае, если это хороший самолет хорошей авиакомпании с грамотным пилотом в кабине. В авиации разработана целая система мер безопасности. Соблюдать их дорого и хлопотно, зато самолеты в этом случае не падают. Наркоз не является естественным, физиологичным состоянием человека. Поэтому он потенциально опасен. Но точно так же для человека не является естественным состояние полета. Тем не менее, мы все каждый год летаем, часто по многу раз. Одним словом, если это возможно, выберите себе клинику, где не жалеют средств на анестезиологию и безопасность, и забудьте о риске. Думайте о более приятных вещах.
Очень важный компонент безопасности-наличие в клинике палаты послеоперационного наблюдения. Эта палата должна быть оборудована по стандартам реанимационного отделения, в ней пациент находится под наблюдением анестезиолога до полного пробуждения. Для выполнения всех этих требований нужны серьезные материальные затраты и соответствующая организация лечебного процесса. Деньги должны тратиться в первую очередь не на роскошные интерьеры, а на серьезное оборудование и специалистов. Безопасность пациента должна быть абсолютным приоритетом. Все остальное: коммерческие соображения, пожелания пациентов, хирургов должны быть на втором плане. Нельзя нарушать определенные правила, просто нельзя и все. Эксперименты тут недопустимы. Экспериментировать нужно на мышах. К людям должны применяться проверенные методики. Всякая аналогия хромает, но сравнение с авиацией в данном случае будет уместно. Самолет является самым безопасным видом транспорта, но только в том случае, если это хороший самолет хорошей авиакомпании с грамотным пилотом в кабине. В авиации разработана целая система мер безопасности. Соблюдать их дорого и хлопотно, зато самолеты в этом случае не падают. Наркоз не является естественным, физиологичным состоянием человека. Поэтому он потенциально опасен. Но точно так же для человека не является естественным состояние полета. Тем не менее, мы все каждый год летаем, часто по многу раз. Одним словом, если это возможно, выберите себе клинику, где не жалеют средств на анестезиологию и безопасность, и забудьте о риске. Думайте о более приятных вещах.
Панический, ни на чем не основанный страх перед наркозом иногда приводит к тому, что люди принимают неправильные, даже трагические решения. Отказываются от необходимых операций, диагностических процедур. Изводя себя беспочвенной тревогой, не замечают настоящих угроз. Тот, кто шарахается от теней, рискует упасть в канаву.
Выбор вида анестезии. Нельзя сказать в общем, какой вид анестезии лучше, какой хуже. Выбор метода анестезии зависит от характера, объема, длительности операции, исходного состояния здоровья пациента, его анатомических, физиологических и характерологических особенностей. Анестезиолог должен подобрать метод анестезии, оптимальный именно для вас в данной конкретной ситуации. Осведомленность анестезиолога во всех нюансах этого выбора обьективно на несколько порядков выше вашей. Поэтому естественно довериться в этом выборе ему. Но он обязан обосновать этот выбор, подробно и в доступной форме объяснить преимущества и недостатки того или иного вида анестезии, сообщить вам о возможных осложнениях. Если клиника позиционирует себя, как хирургическая, в ней должна быть обеспечена возможность проведения всех основных современных методов анестезии. Ведь любая местная анестезия или «маленький наркозик» всегда могут перейти в «большой». Должна быть обеспечена возможность маневра, гибкой тактики. От этого зависит ваша безопасность. Если вам упорно предлагают какой-то один вид анестезии, например местную анестезию с седацией, это может настораживать — не исключено, что в этой клинике просто экономят на анестезии. Часто можно предложить несколько альтернативных вариантов обезболивания, тогда выбор остается за вами. Например, абсолютным противопоказанием для проведения эпидуральной или спинальной анестезии является нежелание пациента. Вас не могут заставить их выбрать, но могут постараться объяснить их преимущества. Категорически не рекомендую отказываться от этих методов анестезии, если вам предстоит кесарево сечение. При выполнении данной операции спинальная или эпидуральная анестезия многократно безопаснее наркоза и для мамы, и для ребенка.
Выбор метода анестезии зависит от характера, объема, длительности операции, исходного состояния здоровья пациента, его анатомических, физиологических и характерологических особенностей. Анестезиолог должен подобрать метод анестезии, оптимальный именно для вас в данной конкретной ситуации. Осведомленность анестезиолога во всех нюансах этого выбора обьективно на несколько порядков выше вашей. Поэтому естественно довериться в этом выборе ему. Но он обязан обосновать этот выбор, подробно и в доступной форме объяснить преимущества и недостатки того или иного вида анестезии, сообщить вам о возможных осложнениях. Если клиника позиционирует себя, как хирургическая, в ней должна быть обеспечена возможность проведения всех основных современных методов анестезии. Ведь любая местная анестезия или «маленький наркозик» всегда могут перейти в «большой». Должна быть обеспечена возможность маневра, гибкой тактики. От этого зависит ваша безопасность. Если вам упорно предлагают какой-то один вид анестезии, например местную анестезию с седацией, это может настораживать — не исключено, что в этой клинике просто экономят на анестезии. Часто можно предложить несколько альтернативных вариантов обезболивания, тогда выбор остается за вами. Например, абсолютным противопоказанием для проведения эпидуральной или спинальной анестезии является нежелание пациента. Вас не могут заставить их выбрать, но могут постараться объяснить их преимущества. Категорически не рекомендую отказываться от этих методов анестезии, если вам предстоит кесарево сечение. При выполнении данной операции спинальная или эпидуральная анестезия многократно безопаснее наркоза и для мамы, и для ребенка.
Особенно хочется остановиться на некоторых устойчивых стереотипах, касающихся выбора анестезии. Местная инфильтрационная анестезия несомненно является самой безопасной, но только в определенных пределах, только при выполнении небольших операций. Как и все препараты, местные анестетики безобидны только в определенной дозе. При превышении ее они становятся грозными ядами, возникают такие осложнения, как нарушения сердечного ритма, значительное снижения артериального давления, судороги с нарушением дыхания, кома. Если выполняется обширная операция, то перед хирургом встает альтернатива: или снизить концетрацию местного анестетика (тогда пациенту будет просто больно), или превысить максимально допустимую дозу местного анестетика. То есть либо неполноценная анестезия, либо недопустимый риск. Кроме того, во многих областях хирургии проведение полноценной местной анестезии просто невыполнимо. Собственно поэтому и пришлось в свое время разрабытывать методы общей анестезии. Токсическое действие местных анестетиков может проявиться и без превышения дозы, при случайном введении анестетика не в ткани, а в сосуд. Тогда концетрация местного анестетика в крови резко возрастает со всеми вытекающими последствиями. Развившееся тяжелое состояние иногда неверно интерпритируется врачом как «анафилактический шок». Истинный анафилактический шок, то есть бурная аллергическая реакция, конечно, встречается, но вовсе не так часто, как в нашей медицинской статистике. «Золотым стандартом» при выполнении небольших хирургических операциий во всем мире становится местная анестезия с умеренной внутривенной седацией, которую проводит анестезиолог. Пациент при этом не в состоянии наркоза, он дремлет, адекватен, может отвечать на вопросы. Такой подход позволяет, с одной стороны, сделать операцию комфортной для пациента, уменьшить тревогу, страх, с другой стороны, присутсвие анестезиолога на операции значительно уменьшает риск всевозможных непредвиденных обстоятельств. Такой метод анестезии часто практикуется в амбулаторной хирургии, в частности в стоматологии.
При превышении ее они становятся грозными ядами, возникают такие осложнения, как нарушения сердечного ритма, значительное снижения артериального давления, судороги с нарушением дыхания, кома. Если выполняется обширная операция, то перед хирургом встает альтернатива: или снизить концетрацию местного анестетика (тогда пациенту будет просто больно), или превысить максимально допустимую дозу местного анестетика. То есть либо неполноценная анестезия, либо недопустимый риск. Кроме того, во многих областях хирургии проведение полноценной местной анестезии просто невыполнимо. Собственно поэтому и пришлось в свое время разрабытывать методы общей анестезии. Токсическое действие местных анестетиков может проявиться и без превышения дозы, при случайном введении анестетика не в ткани, а в сосуд. Тогда концетрация местного анестетика в крови резко возрастает со всеми вытекающими последствиями. Развившееся тяжелое состояние иногда неверно интерпритируется врачом как «анафилактический шок». Истинный анафилактический шок, то есть бурная аллергическая реакция, конечно, встречается, но вовсе не так часто, как в нашей медицинской статистике. «Золотым стандартом» при выполнении небольших хирургических операциий во всем мире становится местная анестезия с умеренной внутривенной седацией, которую проводит анестезиолог. Пациент при этом не в состоянии наркоза, он дремлет, адекватен, может отвечать на вопросы. Такой подход позволяет, с одной стороны, сделать операцию комфортной для пациента, уменьшить тревогу, страх, с другой стороны, присутсвие анестезиолога на операции значительно уменьшает риск всевозможных непредвиденных обстоятельств. Такой метод анестезии часто практикуется в амбулаторной хирургии, в частности в стоматологии.
При больших, длительных операциях разумной альтернативы наркозу или проводниковой анестезии нет. Выбор между общей анестезией с самостоятельным дыханием (обычно в обиходе называемой внутривенной анестезией) и интубационным наркозом тоже не так прост. Людей страшит интубационная трубка, искуственная вентиляция легких. Внутривенный наркоз представляется безобиднее. «Ну там, введут чего-нибудь в вену, я посплю, и все». Между тем, во время внутривенного наркоза с самостоятельным дыханием и интубационного наркоза вводятся практически одни и теже препараты. Все они в той или иной степени угнетают самостоятельное дыхание. Поэтому наркоз без интубации и искуственной вентиляции легких возможен только при непродолжительных операциях и при свободном, неограниченном доступе анестезиолога к дыхательным путям пациента, чтобы он всегда мог помочь пациенту дышать. «Маленький» внутривенный наркоз может в любой момент перейти в интубационный, все для этого должно быть готово. Понятно, что в пластической хирургии, когда хирурги работают в области лица, доступ этот ограничен. Заранее введеная интубационная трубка как раз и призвана обеспечить безопасность пациента, полную управляемость ситуации. В данном случае риск интубационного наркоза ниже, чем внутривенного или масочного. Интубационный наркоз позволят гарантированно обеспечить адекватную вентиляцию пациента, кроме того гораздо проще обеспечить стабильное артериальное давление на нужном уровне. Если анестезиолог рекомендует интубационный наркоз, он заботится прежде всего о Вашей безопасности. Зачастую интубационный наркоз позволяет ввести пациенту даже меньше анестетиков, чем это было бы сдело в той же ситуации при внутривенном наркозе. Введение интубационной трубки вы не почувствуете, вы уже будете в наркозе. При проведении пластических операции ее уберут, как только вы начнете просыпаться, скорее всего вы не вспомните этого момента. После больших травматичных операций в других областях хирургии наркоз иногда намеренно продлевают после окончания операции и продолжают искуственную вентиляцию легких. Это связано с тяжелым состоянием пациента и необходимостью временного протезирования его дыхательной функции. Иногда после интубационной трубки пациент какое- то время чувствует в горле дискомфорт, першение. Все эти симптомы проходят через несколько часов, редко через сутки.
Внутривенный наркоз представляется безобиднее. «Ну там, введут чего-нибудь в вену, я посплю, и все». Между тем, во время внутривенного наркоза с самостоятельным дыханием и интубационного наркоза вводятся практически одни и теже препараты. Все они в той или иной степени угнетают самостоятельное дыхание. Поэтому наркоз без интубации и искуственной вентиляции легких возможен только при непродолжительных операциях и при свободном, неограниченном доступе анестезиолога к дыхательным путям пациента, чтобы он всегда мог помочь пациенту дышать. «Маленький» внутривенный наркоз может в любой момент перейти в интубационный, все для этого должно быть готово. Понятно, что в пластической хирургии, когда хирурги работают в области лица, доступ этот ограничен. Заранее введеная интубационная трубка как раз и призвана обеспечить безопасность пациента, полную управляемость ситуации. В данном случае риск интубационного наркоза ниже, чем внутривенного или масочного. Интубационный наркоз позволят гарантированно обеспечить адекватную вентиляцию пациента, кроме того гораздо проще обеспечить стабильное артериальное давление на нужном уровне. Если анестезиолог рекомендует интубационный наркоз, он заботится прежде всего о Вашей безопасности. Зачастую интубационный наркоз позволяет ввести пациенту даже меньше анестетиков, чем это было бы сдело в той же ситуации при внутривенном наркозе. Введение интубационной трубки вы не почувствуете, вы уже будете в наркозе. При проведении пластических операции ее уберут, как только вы начнете просыпаться, скорее всего вы не вспомните этого момента. После больших травматичных операций в других областях хирургии наркоз иногда намеренно продлевают после окончания операции и продолжают искуственную вентиляцию легких. Это связано с тяжелым состоянием пациента и необходимостью временного протезирования его дыхательной функции. Иногда после интубационной трубки пациент какое- то время чувствует в горле дискомфорт, першение. Все эти симптомы проходят через несколько часов, редко через сутки. У людей с определенными анатомическими особеннностями-очень короткой шеей, выраженным ожирением, значительной деформацией лицевого скелета, интубация может быть затруднена. На этот случай операционная должна быть оснащена специальным оборудованием.
У людей с определенными анатомическими особеннностями-очень короткой шеей, выраженным ожирением, значительной деформацией лицевого скелета, интубация может быть затруднена. На этот случай операционная должна быть оснащена специальным оборудованием.
Перидуральная и спинальная анестезия чаще применяются при операциях ниже реберной дуги, хотя и в грудной хирургии они нашли свое место. Риск при проведении этих методов анестезии сопоставим с риском при наркозе. Осложнения очень редки, но крайне неприятны для пациентов-это различные неврологические нарушения в зоне анестезии. Главное в их профилактике-опытные руки анестезиолога и использование наборов для анестезии и анестетиков только самого высокого качества. У этих методов есть определенные преимущества в некоторых областях хирургии, например в акушерстве. Перидуральная анестезия может быть продолжена и после операции. При травматичных операциях это позволяет эффективно решать проблему послеоперационного обезболивания, быстрой активизации пациента, что очень важно для достижения окончательного хорошего результата лечения.
О вреде наркоза. Современные анестетики малотоксичны. Они, конечно, не могут быть совершенно безразличны для организма, как и все медикаменты, но прямого повреждающего дейсвия на печень, почки, мозг и другие органы не оказывают. Изменения, происходящие под их воздействием в органах, незначительны и быстрообратимы. Это позволило расширить показания для наркоза. Такие процедуры, как гастроскопия, колоноскопия в развитых странах теперь не принято проводить без участия анестезиолога. Появилась возможность оперировать очень пожилых пациентов, пациентов с серьезной сопутствующей патологией. На самом деле, теперь некорректен вопрос: перенесет ли пациент наркоз? Правильнее спросить: перенесет ли пациент операцию? Не бьет наркоз кувалдой по организму, не травит его. Хорошая вечеринка, скорее всего, принесет вашему организму больший ущерб, чем наркоз. Кстати, этиловый спирт в свое время пытались использовать в качестве анестетика, вводя его в вену. Он ведь и усыпляет, и обезболивает, это всем известно. В принципе, этанол- это анестетик. Но оказалось, что он слишком токсичен и малоуправляем.
Он ведь и усыпляет, и обезболивает, это всем известно. В принципе, этанол- это анестетик. Но оказалось, что он слишком токсичен и малоуправляем.
Все, что сказано выше, относится к современным анестетикам. В нашей стране ситуация с обеспечением ими лечебных учреждений довольно пестрая. Зачастую анестезиологам приходится работать с тем, что есть в наличии. Отсюда всякие доморощенные «коктейли» и неудовлетворенность пациентов наркозом.
Несмотря на свою низкую токсичность, современные анестетики безопасны только в руках хорошо обученного специалиста, оснащенного соответствующей аппаратурой. Дело в том, что все они, в той или иной степени, вызывают угнетение самостоятельного дыхания, влияют на гемодинамику, то есть на артериальное давление, тонус сосудов, производительность сердца. Для того и нужен анестезиолог, чтобы применить анестетики вам во благо, а не во вред. Жутким примером ненадлежащего применения средств для наркоза является нелепая смерть Майкла Джексона. Он умер от дипривана (он же пропофол). Препарат этот сейчас является одним из базовых в анестезиологии. Он прекрасно себя зарекомендовал, является одним из самых безопасных и комфортных для пациентов. Но его нельзя применять дома, без постоянного наблюдения анестезиолога и соответствующего мониторинга. Когда я узнал о причине гибели Джексона, я был ошарашен. Как!!! В Штатах!!! Врач!!! Ввел или позволил ввести пациенту пропофол и куда- то ушел!!! Для меня объяснение этой нелепицы только одно: видимо это был «карманный» прикормленный врач, который за деньги мог позволить пациенту делать все, что угодно. Даже если вы очень богаты, никогда не поступайте так. Природа равнодушна к денежным знакам, и очень жестока к тем, кто с ней не считается.
Чего обычно боятся пациенты. Одни боятся не уснуть, другие не проснуться. По порядку. Проблема восстановления сознания во время наркоза сейчас широко обсуждается как в профессиональном кругу, так и в околопрофессиональном. Она действительно есть. Ежегодно в мире проводятся миллионы наркозов. Есть сообщения о том, что пациенты просыпались во время наркоза, некоторые из них даже чувствовали боль. В США посыпались иски. Создана ассоциация людей, перенесших эту серьезную психотравму. Понятно, что некоторые люди просто пытаются заработать, журналисты раздувают тему в погоне за сенсацией. В общем, ажиотаж как всегда гипертрофирован. Но проблема-то есть. Когда и почему такое может случиться? Подавляющее большинство таких случаев зарегестрировано в акушерской практике, кардиохирургии и при очень тяжелой травме. Во всех этих ситуациях анестезиолог выбирает из двух зол меньшее. В акушерстве при проведении наркоза он вынужден думать о том, чтобы не навредить ребенку, не усыпить вместе с мамой и его. Поэтому он стремится ввести анестетиков поменьше. Такая дилемма явилась одной из причин, почему в акушерстве стараются проводить не наркоз, а спинальную или эпидуральную анестезию. При травме состояние пациента бывает настолько тяжелым, что ему нельзя вводить много средств для наркоза, все они снижают давление. Врач пытается спасти пациенту жизнь, и заведомо идет на риск его пробуждения. Такой приоритет естественен и психологически понятен. В кардиохирургии такие ситуации тоже не редки. Чтобы анестезиолог все-таки мог пройти между Сциллой и Харибдой, сейчас все шире внедряются специальные мониторы глубины наркоза. Что касается пластической хирургии, то здесь ситуация гораздо проще. Действия анестезиолога здесь не лимитированы тяжелым состоянием пациента. Имея современные анестетики и аппаратуру можно гарантировать пациенту, что он не проснется во время операции.
Ежегодно в мире проводятся миллионы наркозов. Есть сообщения о том, что пациенты просыпались во время наркоза, некоторые из них даже чувствовали боль. В США посыпались иски. Создана ассоциация людей, перенесших эту серьезную психотравму. Понятно, что некоторые люди просто пытаются заработать, журналисты раздувают тему в погоне за сенсацией. В общем, ажиотаж как всегда гипертрофирован. Но проблема-то есть. Когда и почему такое может случиться? Подавляющее большинство таких случаев зарегестрировано в акушерской практике, кардиохирургии и при очень тяжелой травме. Во всех этих ситуациях анестезиолог выбирает из двух зол меньшее. В акушерстве при проведении наркоза он вынужден думать о том, чтобы не навредить ребенку, не усыпить вместе с мамой и его. Поэтому он стремится ввести анестетиков поменьше. Такая дилемма явилась одной из причин, почему в акушерстве стараются проводить не наркоз, а спинальную или эпидуральную анестезию. При травме состояние пациента бывает настолько тяжелым, что ему нельзя вводить много средств для наркоза, все они снижают давление. Врач пытается спасти пациенту жизнь, и заведомо идет на риск его пробуждения. Такой приоритет естественен и психологически понятен. В кардиохирургии такие ситуации тоже не редки. Чтобы анестезиолог все-таки мог пройти между Сциллой и Харибдой, сейчас все шире внедряются специальные мониторы глубины наркоза. Что касается пластической хирургии, то здесь ситуация гораздо проще. Действия анестезиолога здесь не лимитированы тяжелым состоянием пациента. Имея современные анестетики и аппаратуру можно гарантировать пациенту, что он не проснется во время операции.
Можно ли не проснуться после наркоза? Действие анестетиков прекращается само по себе. Организм их успешно разрушает и выводит. Иногда, после длительных, травматичных оперативных вмешательств, или при очень значительном нарушении функции печени или почек, это происходит не быстро, но все равно происходит. Не проснуться после наркоза нельзя. Трагические случаи комы после операции и наркоза связаны не с прямым действием анестетиков на мозг. Это всегда результат катастрофы. Как правило, кома является следствием нарушения доставки в мозг кислорода. Или дыхание страдает, или кровообращение, или то и другое вместе. Причины могут быть разными. Объективные причины- это кровопотеря, тяжелая инфекция, фатальное поражение сердца или сосудов и т. д. Но это все не про пластическую хирургию. В пластической хирургии оперируются относительно здоровые люди и операции не столь агрессивны. Здесь главное исключить субъективный фактор, ошибку, несчастный случай. Для этого есть правила безопасности, которые должны выполняться неукоснительно.
Трагические случаи комы после операции и наркоза связаны не с прямым действием анестетиков на мозг. Это всегда результат катастрофы. Как правило, кома является следствием нарушения доставки в мозг кислорода. Или дыхание страдает, или кровообращение, или то и другое вместе. Причины могут быть разными. Объективные причины- это кровопотеря, тяжелая инфекция, фатальное поражение сердца или сосудов и т. д. Но это все не про пластическую хирургию. В пластической хирургии оперируются относительно здоровые люди и операции не столь агрессивны. Здесь главное исключить субъективный фактор, ошибку, несчастный случай. Для этого есть правила безопасности, которые должны выполняться неукоснительно.
Наиболее частые осложнения наркоза:
Тошнота, рвота после наркоза. Это бывает. Современная анестезиология обладает серьезным арсеналом средств для профилактики этих осложнений. Частота их несравненно ниже, чем лет 10 назад, но, тем не менее, проблема эта полностью не решена. Вероятность того, что вам придется это испытать, низка, но не равна нулю.
Озноб. Это тоже бывает. Пациент во время операции неподвижен, если она достаточно длительная, он просто охлаждается. С этим борются, но, как и тошноту, озноб не удается исключить в 100 процентах случаев.
Что Вам нужно сделать, чтобы минимализироваать риск наркоза.
Во-первых, если возможно, вам нужно выбрать клинику, где думают о вашей безопасности. Во- вторых, вам нужно заранее и продуктивно пообщаться с анестезиологом. Вы оба заинтересованы в одном и том же: в том, чтобы ваша операция прошла для вас безопасно, безвредно и с максимальным для вас комфортом. Анестезиолог обязательно расспросит вас о вашем здоровье, о хронических заболеваниях, предшествующих операциях. Если вы до этого где-то лечились или обследовались, захватите с собой выписки из истории болезни или данные обследования. Ничего не скрывайте. Вся информация, сообщенная вами, — конфиденциальна. Если Вы чем-то больны, не нужно бояться, что ваша операция не состоится из-за ваших болезней. Обсудите это с анестезиологом. Возможно, вам придется пройти дополнительное обследование, консультацию соответствующего специалиста, предварительный курс лечения. Вам откажут, только если операция для вас действительно опасна. В таком случае пытаться прооперироваться во что бы то ни стало не нужно. Вы подвергнете себя серьезному риску. Это уже не мифическая страшилка о «вреде» наркоза, это реальная угроза.
Если Вы чем-то больны, не нужно бояться, что ваша операция не состоится из-за ваших болезней. Обсудите это с анестезиологом. Возможно, вам придется пройти дополнительное обследование, консультацию соответствующего специалиста, предварительный курс лечения. Вам откажут, только если операция для вас действительно опасна. В таком случае пытаться прооперироваться во что бы то ни стало не нужно. Вы подвергнете себя серьезному риску. Это уже не мифическая страшилка о «вреде» наркоза, это реальная угроза.
Анестезиолог расскажет вам о предстоящей анестезии, о том что вы почувствуете, о возможных осложнениях.
Задавайте анестезиологу вопросы. Обо всем, что вас страшит, непонятно, все что угодно. Вы должны прийти к вашей операции с ясным пониманием, что вам предстоит. Не стыдитесь самых «глупых» вопросов. Вы не специалист. Вы имеете право знать, что с вами будет. Умный анестезиолог рад любым вашим вопросам. Ему это поможет найти с вами контакт, успокоить вас, познакомиться с вами, как с личностью. Это важно. Лучше въезжать в операционную, когда там не чужие люди.
Анестезиолог даст Вам инструкции, как вести себя до и после операции. Эти инструкции не рекомендательны, они обязательны. Эта небольшая статья носит ознакомительный характер. Вы можете задать мне вопросы на нашем сайте. В любом случае, только личное общение с Вашим анестезиологом может дать Вам исчерпывающую информацию о Вашей анестезии.
Володин Алексей Юрьевич
Боль как рукой сняло. Стоит ли опасаться местной анестезии? | Здоровая жизнь | Здоровье
Страх перед болью всегда заставляет человека искать варианты избежать этого ощущения. Причем речь идет не только о ситуациях, когда требуется серьезное и длительное оперативное вмешательство, но и при таких процедурах, как лапароскопия, лечение зубов и т.д. В этих случаях часто применяется местная анестезия. Однако у пациентов существует немало опасений и предубеждений на этот счет. О том, что именно собой представляет такое обезболивание и почему оно лучше общего наркоза, АиФ. ru рассказала врач-анестезиолог Софья Галиб.
ru рассказала врач-анестезиолог Софья Галиб.
Разнообразие вариантов
Многие привыкли называть «местной анестезией» только укол у стоматолога. Однако, это понятие намного шире. В зубоврачебном кабинете применяют инфильтрационную анестезию — т.к. площадь воздействия там небольшая. Если же надо «заморозить» крупный участок тела — используют регионарную анестезию (спинальную, эпидуральную и отдельного нервного пучка), которая способствует обезболиванию достаточно крупного участка тела.
Еще существуют так называемые блокады — когда при хронических длительных болях на время снимают ощущения в каком-то конкретном участке или нервном пучке. Такой вариант применяется, например, при невралгии. Это, как правило, вынужденная мера, потому что при таких проблемах большую часть времени люди спасаются нестероидными противовоспалительными препаратами, которые либо плохо действуют, либо не действуют вообще и вызывают побочные эффекты (при длительном применении) на желудочно-кишечный тракт. Однако стоит понимать, что такой вариант оказывает временное воздействие. Да, оно будет чуть более затяжным по времени — на несколько часов, а то и на сутки. Но после без должного лечения боль вернется снова.
А в целом регионарная анестезия предпочтительнее общей, т.к. позволяет избегать использования наркотических препаратов, а значит — мягко выходить из наркоза. В этом случае человек не будет галлюцинировать, а также уменьшается риск осложнений, как, например, развития тошноты.
Вопрос дозы
Одной из основных проблем в любом виде обезболивания является точный расчет дозы. При оперативных вмешательствах используются формулы, в которых учитывается рост и вес пациента. Работа анестезиолога в данном случае сродни ювелирной — ведь врач должен оценить параметры больного, выбрать препарат, понять, каким болевым порогом пациент обладает. Также приходится рассчитывать, на каком уровне надо будет уколоть, какие сегменты тела надо будет обезболить и т. д. Если речь идет о регионарной анестезии, то местный анестетик влияет на чувствительную и двигательную активность того или иного участка тела, т.е. существует определенный риск, что после анестезии могут тяжелеть руки и ноги, человек может даже перестать их чувствовать. В зависимости от того, какой препарат используется, эффект может быть длительным или наоборот, кратковременным.
д. Если речь идет о регионарной анестезии, то местный анестетик влияет на чувствительную и двигательную активность того или иного участка тела, т.е. существует определенный риск, что после анестезии могут тяжелеть руки и ноги, человек может даже перестать их чувствовать. В зависимости от того, какой препарат используется, эффект может быть длительным или наоборот, кратковременным.
Особое внимание уделяется расчету дозировки при родах. Ведь тут важно и помочь женщине перенести схватки, и в то же время — не загасить их. Если перестараться, они очень легко останавливаются, а это плачевный результат. Кстати, за рубежом обезболивание в родах практикуется крайне активно, но при этом у них очень хорошо развита методика родовспоможения при помощи щипцов. Поэтому они за схватки не переживают.
Что касается расчета препарата у стоматолога, здесь используются средние показатели. И есть понятие максимально допустимой дозы, которую нельзя превышать. Но в случае с практикой зубных врачей перескочить этот порог очень сложно, т.к. избыток средства просто начнет вытекать из места прокола, а внутрь не попадет.
Нездоровая реакция
Одно из основных беспокойств людей, которым собираются ставить местную анестезию, — не возникнет ли аллергия? Тут стоит вспомнить — если человек уже лечил зубы у стоматолога, то, скорее всего, у него не проявятся нежелательные реакции. Ведь все препараты стандартные и используются уже не первое десятилетие. Перед каждой операцией анестезиолог тщательно осматривает пациента, собирает анамнез, в личной беседе уточняет, есть ли какие-то хронические заболевания и склонность к аллергии и т.д. Также заранее человеку назначаются антигистаминные препараты, чтобы снизить риск развития проблемы в процессе и уменьшить интенсивность аллергических проявлений, если они все же будут. Сегодня нередко проводят и тест — разводят препарат в 100 раз, вводят тонкой иглой под кожу и наблюдают за реакцией. При этом стоит понимать, что от развития анафилактического шока даже при такой тщательной подготовке не застрахован никто, поэтому в операционной всегда на всякий случай есть набор средств, позволяющих снять это грозное осложнение и спасти человеку жизнь.
Пациент должен быть спокоен
Местная анестезия считается более мягкой и безопасной, чем общая — потому что она ненаркотическая. Однако нередко приходится сочетать анестетики со снотворным. И связано это, в первую очередь, с повышенной тревожностью пациентов. Так, например, при проведении простой лапароскопии врачу нужен хороший обзор внутри брюшной полости. Хирург проводит камеру через разрезы на брюшине — чтобы там увидеть все повреждения, ему требуется, чтобы живот, образно говоря, был надут как шарик. В этом случае применяют сочетанную анестезию, когда человек расслаблен и спит за счет одних препаратов, а обезболивается за счет спинальной или эпидуральной анестезии.
Нередко, например, при проведении спинальной анестезии люди боятся, что станут инвалидами и не смогут ходить — они почему-то твердо уверены, что врач обязательно дернет рукой или ошибется, и тогда пациент окажется обездвиженным. На самом деле, в процессе введения анестетика врач даже не касается спинного мозга — препарат вводится в ликвор.
Еще один страх многих — препарат не подействует. В этом случае приходится вводить дополнительно успокоительное средство внутривенно, по необходимости добавлять дозы тех или иных препаратов. А еще есть такая проблема, как внутреннее убеждение. Если человек уже чувствует боль, бывает, что ее уже не снять ничем, настолько силен его психоэмоциональный настрой.
В общем и целом регионарная анестезия сегодня — наиболее предпочтительный вариант обезболивания, который более безопасен для человека. Но стоит помнить, что перед вмешательством анестезиолог обязан рассказать обо всех имеющихся видах обезболивания и процедуре их выполнения, а пациент — принять решение, на чем все же остановиться.
Местная анестезия: виды применения, виды и риски
Местная анестезия используется для подавления чувств в определенной части тела. Это предотвращает боль во время хирургических процедур.
Обезболивающий препарат наносится на ту часть тела, которая будет подвергаться операции.
Может использоваться с седативным действием, которое успокаивает пациента и снижает уровень стресса. Вместе они позволяют хирургу проводить процедуру без боли и страданий.
Местная анестезия длится недолго, поэтому она в основном используется для небольших амбулаторных процедур, когда пациент может уйти в тот же день.
Поделиться на Pinterest Местная анестезия облегчает боль при стоматологической хирургии и других амбулаторных процедурах.Местная анестезия используется в следующих случаях:
- Операция незначительная и не требует общей или регионарной анестезии
- Процедура может быть выполнена быстро, и пациенту не нужно оставаться на ночь
- Операция не требует расслабления мышц или для пациента без сознания
Примеры включают стоматологическую операцию, удаление бородавки, родинки или катаракты, а также биопсию.
Тип и доза анестезии будут зависеть от многих факторов. К ним относятся возраст пациента, вес, наличие аллергии, часть тела, на которой будет выполнена операция, и любое текущее заболевание.
Для купирования боли используются различные лекарства. Их можно применять в виде инъекций или путем нанесения спрея или мази.
Препарат действует, воздействуя на определенные нервные пути, чтобы нервы в области аппликации не могли посылать сигналы в мозг.
Обычно лекарство начинает действовать через несколько минут, а через несколько часов оно проходит.Более сильная и высокая доза будет длиться дольше.
Кокаин был первым анестетиком, но сейчас он используется редко. Лидокаин в настоящее время является наиболее широко используемым местным анестетиком, но для разных целей используются разные препараты.
Для более длительных процедур больше подходит бупивакаин, но он может быть более болезненным при первом введении. Поэтому анестезиолог может сначала использовать лидокаин, а затем ввести бупивакаин, если онемение необходимо в течение более длительного периода.
Синтетические анестетики схожи по структуре с кокаином, но эти наркотики не обладают таким же потенциалом злоупотребления.
Если пациенту предстоит операция под местной анестезией, врач должен заранее объяснить, как подготовиться.
Пациенты должны сообщить врачу, если они принимают какие-либо лекарства, особенно если это препараты, разжижающие кровь, такие как аспирин или варфарин.
Врач может дать указание ничего не есть за несколько часов до операции. Также важно не употреблять алкоголь в течение 24 часов до приема анестетика.
В кабинете врача врач нанесет местный анестетик на соответствующую область тела.Он начнет онеметь.
Врач не будет продолжать лечение, если пациент не чувствует эффекта онемения.
Анестетик предотвратит возникновение боли, но пациент все равно может ощущать давление во время операции.
В зависимости от того, что представляет собой процедура и насколько пациент чувствует беспокойство, одновременно может быть дано седативное средство. Это поможет пациенту почувствовать себя спокойным и менее тревожным.
Врач будет контролировать количество кислорода в крови с помощью небольшого устройства, помещенного на палец.В редких случаях для подачи дополнительного кислорода используется пластиковая назальная трубка.
Местная анестезия обычно считается очень безопасной. Для небольших операций это безопаснее, чем общая анестезия.
Могут появиться покалывание и боль при введении препарата и когда он проходит, а также могут быть синяки, но обычно они незначительны.
Человек, которому сделали местный анестетик, должен быть осторожен, чтобы не пораниться, пока он не чувствует боли, например, прикусив щеку после стоматологического лечения.
К временным побочным эффектам, влияющим на некоторых людей, относятся:
- помутнение зрения, головокружение и рвота
- головная боль
- подергивание мышц
- продолжающееся онемение, слабость или покалывание
У некоторых людей может быть аллергическая реакция. У пациента может развиться крапивница, зуд и затрудненное дыхание.
Может возникнуть цианоз, при котором кожа становится синеватой из-за плохого кровообращения или недостаточного насыщения крови кислородом.
В случаях, когда требуется уход, у человека может развиться синдром депрессии ЦНС, при котором центральная нервная система слишком сильно замедляется, что приводит к снижению частоты дыхания и частоты сердечных сокращений. Это может привести к остановке сердца, если кровь перестанет поступать к сердцу.
Передозировка местного анестетика может привести к судорогам. Это может быть опасно для жизни.
Другие применения
Местная анестезия также может использоваться для диагностики некоторых хронических состояний и для облегчения боли после операции.
Исследования показали, что местная анестезия может быть более полезной, чем опиоиды, такие как морфин, для снятия боли после операции по полной замене коленного сустава.
В 2010 году результаты исследования на грызунах в Турции показали, что местные анестетики могут облегчить некоторые симптомы воспалительного заболевания кишечника (ВЗК).
Любой, кто вводит любой тип анестетика, должен иметь соответствующую подготовку и квалификацию.
Местная анестезия: виды применения, виды и риски
Местная анестезия используется для подавления чувств в определенной части тела.Это предотвращает боль во время хирургических процедур.
Обезболивающий препарат наносится на ту часть тела, которая будет подвергаться операции.
Может использоваться с седативным действием, которое успокаивает пациента и снижает уровень стресса. Вместе они позволяют хирургу проводить процедуру без боли и страданий.
Местная анестезия длится недолго, поэтому она в основном используется для небольших амбулаторных процедур, когда пациент может уйти в тот же день.
Поделиться на Pinterest Местная анестезия облегчает боль при стоматологической хирургии и других амбулаторных процедурах.Местная анестезия используется в следующих случаях:
- Операция незначительная и не требует общей или регионарной анестезии
- Процедура может быть выполнена быстро, и пациенту не нужно оставаться на ночь
- Операция не требует расслабления мышц или для пациента без сознания
Примеры включают стоматологическую операцию, удаление бородавки, родинки или катаракты, а также биопсию.
Тип и доза анестезии будут зависеть от многих факторов.К ним относятся возраст пациента, вес, наличие аллергии, часть тела, на которой будет выполнена операция, и любое текущее заболевание.
Для купирования боли используются различные лекарства. Их можно применять в виде инъекций или путем нанесения спрея или мази.
Препарат действует, воздействуя на определенные нервные пути, чтобы нервы в области аппликации не могли посылать сигналы в мозг.
Обычно лекарство начинает действовать через несколько минут, а через несколько часов оно проходит.Более сильная и высокая доза будет длиться дольше.
Кокаин был первым анестетиком, но сейчас он используется редко. Лидокаин в настоящее время является наиболее широко используемым местным анестетиком, но для разных целей используются разные препараты.
Для более длительных процедур больше подходит бупивакаин, но он может быть более болезненным при первом введении. Поэтому анестезиолог может сначала использовать лидокаин, а затем ввести бупивакаин, если онемение необходимо в течение более длительного периода.
Синтетические анестетики схожи по структуре с кокаином, но эти наркотики не обладают таким же потенциалом злоупотребления.
Если пациенту предстоит операция под местной анестезией, врач должен заранее объяснить, как подготовиться.
Пациенты должны сообщить врачу, если они принимают какие-либо лекарства, особенно если это препараты, разжижающие кровь, такие как аспирин или варфарин.
Врач может дать указание ничего не есть за несколько часов до операции. Также важно не употреблять алкоголь в течение 24 часов до приема анестетика.
В кабинете врача врач нанесет местный анестетик на соответствующую область тела.Он начнет онеметь.
Врач не будет продолжать лечение, если пациент не чувствует эффекта онемения.
Анестетик предотвратит возникновение боли, но пациент все равно может ощущать давление во время операции.
В зависимости от того, что представляет собой процедура и насколько пациент чувствует беспокойство, одновременно может быть дано седативное средство. Это поможет пациенту почувствовать себя спокойным и менее тревожным.
Врач будет контролировать количество кислорода в крови с помощью небольшого устройства, помещенного на палец.В редких случаях для подачи дополнительного кислорода используется пластиковая назальная трубка.
Местная анестезия обычно считается очень безопасной. Для небольших операций это безопаснее, чем общая анестезия.
Могут появиться покалывание и боль при введении препарата и когда он проходит, а также могут быть синяки, но обычно они незначительны.
Человек, которому сделали местный анестетик, должен быть осторожен, чтобы не пораниться, пока он не чувствует боли, например, прикусив щеку после стоматологического лечения.
К временным побочным эффектам, влияющим на некоторых людей, относятся:
- помутнение зрения, головокружение и рвота
- головная боль
- подергивание мышц
- продолжающееся онемение, слабость или покалывание
У некоторых людей может быть аллергическая реакция. У пациента может развиться крапивница, зуд и затрудненное дыхание.
Может возникнуть цианоз, при котором кожа становится синеватой из-за плохого кровообращения или недостаточного насыщения крови кислородом.
В случаях, когда требуется уход, у человека может развиться синдром депрессии ЦНС, при котором центральная нервная система слишком сильно замедляется, что приводит к снижению частоты дыхания и частоты сердечных сокращений. Это может привести к остановке сердца, если кровь перестанет поступать к сердцу.
Передозировка местного анестетика может привести к судорогам. Это может быть опасно для жизни.
Другие применения
Местная анестезия также может использоваться для диагностики некоторых хронических состояний и для облегчения боли после операции.
Исследования показали, что местная анестезия может быть более полезной, чем опиоиды, такие как морфин, для снятия боли после операции по полной замене коленного сустава.
В 2010 году результаты исследования на грызунах в Турции показали, что местные анестетики могут облегчить некоторые симптомы воспалительного заболевания кишечника (ВЗК).
Любой, кто вводит любой тип анестетика, должен иметь соответствующую подготовку и квалификацию.
Местная анестезия — обзор
Техника местной анестезии при каротидной эндартерэктомии
Местная анестезия выполняется с помощью блокады нерва, обычно в сочетании с внутривенной седацией, чтобы минимизировать дискомфорт и беспокойство пациента.Важно ограничить седативный эффект, чтобы сохранить возможность контролировать неврологический статус. Варианты местной анестезии включают блокаду шейного эпидурального или поверхностного шейного сплетения с блокадой глубокого шейного сплетения или без нее. Было обнаружено, что поверхностная блокада шейного сплетения столь же эффективна, как и глубокая или комбинированная блокада, при этом избегая осложнений, связанных с блокадой глубокого шейного сплетения, таких как субарахноидальная инъекция, блокада диафрагмального нерва, синдром Хорнера и повышенный риск перехода на общую анестезию.
Перед проведением КЭА под местной анестезией необходимо убедиться в возможности быстрого перехода на общий наркоз. Показания для перехода на общую анестезию включают непереносимость пациента или его просьбу, случайную субарахноидальную инъекцию с анестезией ствола головного мозга, судороги (связанные с внутрисосудистым введением местного анестетика), нарушение дыхательных путей (из-за операции или чрезмерной седации) или другие гемодинамические или хирургические осложнения. Отбор пациентов — ключ к успеху местной анестезии.У пациента не может быть клаустрофобии (простыни непосредственно прилегают к лицу пациента и поперек его лица), и он должен иметь возможность лежать ровно и неподвижно в течение всего времени (артрит, хроническая обструктивная болезнь легких [ХОБЛ], сердечная недостаточность [СН] и другие сопутствующие заболевания могут затрудняют это для пациентов). Следует учитывать тот факт, что интраоперационная конверсия может потребовать обеспечения проходимости дыхательных путей после стерильной драпировки и хирургического разреза. Таким образом, может быть разумным рассмотреть возможность наличия современного оборудования для дыхательных путей, такого как видеоларингоскопия, чтобы минимизировать нарушения или затруднения во время экстренной интубации.Несмотря на эти опасения, скорость перехода на общую анестезию была относительно низкой и наблюдалась только у 4% пациентов в исследовании GALA.
Анестезия | Cancer.Net
Анестезия — это лекарство, которое избавляет вас от боли во время определенных медицинских процедур. Есть несколько разных видов анестезии. Тип, который вы получите, зависит от процедуры и вашего общего состояния здоровья.
Виды наркоза
Местная анестезия
Местная анестезия — это инъекция, также называемая уколом.Онемеет место проведения процедуры. Значит, вы там ничего не чувствуете. Это также называется местной анестезией.
Обычно для небольших процедур используется местная анестезия. Например, вы можете сделать его для биопсии, когда врач берет небольшой образец ткани. Эта область остается онемевшей до нескольких часов. Вы можете бодрствовать и бодрствовать под местной анестезией. Или ваш врач может дать вам лекарство, чтобы вы расслабились и уснули. Это называется седацией, и вы можете узнать о ней подробнее ниже.
Регионарная анестезия
Регионарная анестезия блокирует боль в определенной области тела. Вам делают укол или укол, как под местной анестезией. Или вам может быть сделана капельница, при которой обезболивающее вводится в вену. Также местная анестезия снимает боль после процедуры. Это облегчает восстановление.
Существует 2 вида регионарной анестезии. Регионарная анестезия может применяться как «блокада периферического нерва». Ваш врач может дать вам это для процедуры на руке, руке, ноге или ступне.Он блокирует чувствительность нервов в этих областях.
Другой тип регионарной анестезии — эпидуральная или спинальная анестезия. Это блокирует боль в животе или нижней части тела, включая таз, прямую кишку и ноги.
Седация
Седация — это лекарство, которое заставляет вас чувствовать себя расслабленным и сонным. Вы можете принять таблетку или жидкость через рот или ввести их через вену (IV). Ваш врач может назначить вам седативный эффект вместе с местной или региональной анестезией. Это может сделать вас более комфортно и уменьшить боль.
Есть 3 уровня седативного эффекта.
Минимальная седация
Этот вид успокоения расслабляет. Если вы чувствуете беспокойство или нервозность, это поможет вам чувствовать себя комфортно во время теста или процедуры. Вы не спите во время процедуры и можете говорить.
Умеренная седация
Этот тип седативных средств уменьшает боль и заставляет вас меньше осознавать происходящее вокруг. Другое название — «седация при сознании». Вы можете говорить и отвечать на вопросы или задремать.Вам может быть назначен этот тип седации во время небольшой операции, а также местная или региональная анестезия. Возможно, вы потом не вспомните процедуру.
Глубокая седация
Вы не знакомы с процедурой и обычно не можете говорить или отвечать на вопросы. Вы можете получить обезболивающее, чтобы уменьшить дискомфорт. У вас также могут быть препараты, влияющие на вашу память, поэтому вы не запомните процедуру. Врачи могут дать вам кислород или дыхательную трубку, чтобы помочь вам дышать хорошо во время глубокой седации.
Общая анестезия
Вы без сознания во время наркоза. Это похоже на сон, но вы просыпаетесь только тогда, когда действие анестезиологических препаратов заканчивается. Или врачи могут дать вам лекарства, чтобы разбудить вас. Врачи обычно используют общую анестезию при выполнении таких серьезных процедур, как хирургия.
Кто делает анестезию?
В вашу анестезиологическую бригаду может входить несколько человек.
Врач-анестезиолог
Это врач, специализирующийся на проведении анестезии и уходе за людьми, у которых она есть.Этот человек будет руководить вашей анестезиологической бригадой.
Хирург
В некоторых случаях врач, проводящий операцию, может самостоятельно вводить анестезию. Это особенно актуально, если это местная анестезия.
Сертифицированная медсестра-анестезиолог
Это дипломированная медсестра, прошедшая специальную подготовку в области анестезии. Вы можете увидеть буквы CRNA после их имени.
Ассистент анестезиолога
Это медицинский работник с высшим образованием и дополнительной подготовкой в области анестезиологии.Они специализируются на уходе за пациентами во время и после наркоза.
Готовимся к наркозу
Ваш анестезиолог может встретиться с вами перед общей анестезией. Вы также ответите на некоторые вопросы. Это может быть распечатанный список или кто-то может задать вам вопросы. Они могут включать около:
Ваше здоровье сейчас и в прошлом.
Какие лекарства, витамины и травяные добавки вы принимаете, включая рецептурные и безрецептурные продукты.
Любая аллергия, в том числе на продукты питания, лекарства и такие предметы, как латекс.
Любая анестезия, которая у вас была раньше, и ваш опыт.
Употребление наркотиков, алкоголя и табака.
Важно ответить на эти вопросы честно и правильно. Эта информация поможет им максимально безопасно провести вам анестезию.
Вам также могут потребоваться анализы крови или другие исследования перед общей анестезией. Это поможет сделать ваш опыт анестезии более безопасным.
Перед общей анестезией
Перед общей анестезией вам, вероятно, придется отказаться от еды в течение как минимум 6 часов. Не ешьте и не пейте ничего, если ваш врач не скажет вам, что это нормально. Вы можете пить прозрачные жидкости до определенного времени.
Возможно, вам придется прекратить прием обычных лекарств перед общей анестезией. Некоторые лекарства могут повлиять на анестезию или вашу процедуру. Но посоветуйтесь со своим врачом, прежде чем прекратить принимать какие-либо лекарства.
Сообщите своему врачу, если у вас шатаются зубы или мостовидные протезы.Некоторые виды анестезии могут включать движение вокруг рта, например, введение трубки. Ваша команда хочет защитить ваши зубы.
Что происходит во время наркоза?
Вы получите общий наркоз одним из следующих способов:
Вероятно, вы почувствуете действие анестезии менее чем через 1 минуту.
Перед анестезией ваша медицинская бригада наденет на ваше тело устройства. Например, у вас может быть небольшой зажим на палец для измерения количества кислорода в крови.Эти устройства помогают вашей команде отслеживать температуру вашего тела, артериальное давление, частоту сердечных сокращений и дыхание. Команда убедится, что все в порядке во время процедуры. Они также будут следить за уровнем вашей анестезии, чтобы вы не проснулись до нужного времени.
Анестезиолог прекратит анестезию по окончании процедуры. Они также могут дать вам лекарства, которые помогут вам проснуться. Далее вы перейдете в зону восстановления. Специально обученные медсестры позаботятся о вас, когда вы полностью проснетесь.
Возможные побочные эффекты анестезии
Анестезия безопасна для большинства людей. Побочные эффекты могут включать:
Вялость, сонливость или спутанность сознания
Тошнота или рвота
Озноб
Сухость во рту или боль в горле. У вас может быть это, если ваша команда установит трубку, чтобы помочь вам дышать во время процедуры.
Эти побочные эффекты временные.Ваша медицинская бригада поможет вам справиться с ними.
Серьезные травмы и смерть — редкие побочные эффекты анестезии. Риски могут быть выше у пожилых людей, особенно у людей с тяжелыми заболеваниями сердца или легких.
Осведомленность об анестезии — еще один редкий побочный эффект. Это означает, что человек ненадолго просыпается во время процедуры. Это случается у 1-2 человек из 1000.
Факторы риска для осведомленности об анестезии:
Неотложная хирургия
Принимает определенные лекарства в течение длительного времени, включая транквилизаторы, опиоиды и лекарства, называемые противосудорожными.
Проблемы с сердцем и кровеносными сосудами
Ежедневное употребление алкоголя
Курение сейчас или в прошлом
Выход из наркоза
После общей анестезии, чтобы прийти в норму, нужно время. Избегайте этих занятий в течение как минимум 24 часов после пробуждения.
Ваша скорость реакции и суждения могут быть медленными или отличаться в течение некоторого времени после анестезии.
Если вы не думаете, что выздоравливаете после анестезии, немедленно свяжитесь со своим лечащим врачом.
Спросите свою медицинскую бригаду, когда снова начать прием обычных лекарств. Также спросите, следует ли вам подождать, чтобы съесть определенные продукты или напитки. У вас могут быть проблемы с перевариванием тяжелой пищи. Вы можете начать с жидкости, а затем есть легкую пищу, пока снова не почувствуете себя нормально. Примеры легкой пищи:
Вопросы, которые следует задать вашим медицинским работникам
Вы можете задать следующие вопросы перед наркозом:
Могу ли я выбрать тип анестезии?
Каковы риски и осложнения каждого типа анестезии?
Как я могу предотвратить или снизить риски и осложнения?
Нужны ли мне анализы перед анестезией?
Можно ли моей семье пойти со мной в операционную?
Могу ли я принести в операционную какие-либо электронные устройства или наушники?
Какая помощь мне будет оказана до, во время и после процедуры?
Связанные ресурсы
Что такое хирургия рака?
Чего ожидать после операции
Побочные эффекты хирургии
Дополнительная информация
Американское общество анестезиологов: Анестезия 101
MedlinePlus: Анестезия
Местная анестезия | Онемение для стоматологической помощи
Иногда стоматологам требуется более тщательная работа, чем обычные чистки и осмотры.Из-за чувствительности зубов и десен при некоторых процедурах может потребоваться прием местных анестетиков, чтобы вызвать онемение.
Возможно, вы слышали о стоматологах, использующих новокаин для онемения рта пациентов, но на самом деле новокаин больше не используется. Современные стоматологи используют гораздо более безопасные и эффективные лекарства, такие как лидокаин. Их обычно комбинируют с другими веществами, такими как сосудосуживающие, для увеличения эффективности и продолжительности анестезии.
Есть два вида местных анестетиков, которые стоматологи используют для обезболивания рта.Первый называется местным анестетиком, который наносится на небольшой участок поверхности рта или десен. В большинстве случаев это используется, чтобы обезболить область, в которую стоматолог планирует ввести другой вид местного анестетика. Инъекционный анестетик — это то, на что мы рассчитываем, чтобы вы чувствовали себя комфортно и безболезненно.
Чего ожидать
Несмотря на онемение от местного анестетика, некоторые пациенты чувствуют покалывание от инъекции и думают, что он не работает. На самом деле это чувство вызвано тем, что анестетик попадает в организм и начинает действовать.Жжение проходит в течение нескольких секунд.
Побочные эффекты
Местная анестезия имеет побочные эффекты, но обычно они не являются серьезными. Одним из хорошо известных побочных эффектов является временное учащенное сердцебиение, которое может произойти, если местный анестетик введен в кровеносный сосуд. Один из химических веществ, используемых для инъекции местного анестетика, адреналина, может перемещаться прямо из кровеносного сосуда в сердце. Вы также можете знать адреналин под другим названием: адреналин. Это вещество, встречающееся в природе, которое может быстро увеличить частоту сердечных сокращений.Вызываемое им учащенное сердцебиение может вызывать тревогу, но оно не опасно и должно вернуться к норме в считанные секунды.
Онемение
Онемение от местной анестезии пройдет через пару часов, что может помешать правильной речи и еде. После приема вам нужно будет осторожно кусать и жевать — вы можете прикусить язык или щеку и не почувствовать этого! Вы также можете испытать временный отек или обвисание частей рта или лица.Некоторые пациенты не могут моргать, хотя это не повод для беспокойства. Дантист заклеит глаз скотчем, чтобы он не высох. Как только действие анестетика прекратится, вы снова сможете нормально моргать.
Местные анестетики — AMBOSS
Последнее обновление: 2 марта 2021 г.
Резюме
Местные анестетики (МА) — это лекарственные средства, которые блокируют ощущение боли в области, в которую они вводятся. LA действуют, обратимо блокируя натриевые каналы нервных волокон, тем самым подавляя проведение нервных импульсов.Нервные волокна, несущие болевые ощущения, имеют наименьший диаметр и первыми блокируются ЛП. В зависимости от продолжительности действия и дозы применяемого ЛА происходит потеря двигательной функции и ощущения прикосновения и давления. МА могут проникать в кожу / подкожные ткани для достижения местной анестезии или в эпидуральное / субарахноидальное пространство для достижения регионарной анестезии (например, спинальной анестезии, эпидуральной анестезии). Некоторые МА (лидокаин, прилокаин, тетракаин) эффективны при местном применении и используются перед незначительными инвазивными процедурами (венепункция, катетеризация мочевого пузыря, эндоскопия / ларингоскопия).ЛК делятся на две группы в зависимости от их химической структуры. Амидная группа (лидокаин, прилокаин, мепивакаин и т. Д.) Более безопасна и, следовательно, чаще используется в клинической практике. Сложноэфирная группа (прокаин, тетракаин) имеет более высокий риск возникновения аллергических реакций или системной токсичности и поэтому предназначена для пациентов с известной аллергией на препараты амидной группы. Передозировка или непреднамеренная инъекция LA в кровеносный сосуд может вызвать системную токсичность, которая в основном влияет на ЦНС (шум в ушах, судороги и т. Д.).) и ССС (брадикардия, аритмии и др.).
Обзор
- LA имеют липофильную группу, связанную с гидрофильной группой.
- Группа эфиров
- Метаболизируется эстеразами в сыворотке крови
- Имеют более высокий риск вызвать аллергические реакции или системную токсичность
- Амидная группа
- Метаболизируется в печени
- Безопаснее, чем сложноэфирные агенты
- Следует использовать у пациентов с аллергией на сложные эфиры
| Местные анестетики | Продолжительность действия | |
|---|---|---|
| группа | Прокаин | Короткий |
| Хлорпрокаин | Короткий | |
| Бензокаин | Короткий | |
| Тетракаин | ||
| Тетракаин | 9495 | Длинный Прилокаин | Промежуточный |
| Мепивакаин | Промежуточный | |
| Бупивакаин | Лонг | |
| Этидокаин | Лонг | 49 9048 487
Ester LA не содержат буквы «i» перед «-caine».Амидные LA содержат букву «i» перед «-caine».
Каталожные номера: [1] [2] [3]
Фармакодинамика
- Болевой путь: термические, механические или химические стимулы → ноцицепторная стимуляция → преобразование стимула в электрический сигнал (потенциал действия) → нервная проводимость электрического сигнала в ЦНС → восприятие боли
- LA связываются с внутренней частью потенциалозависимых натриевых каналов нервных волокон; → обратимая блокада натриевых каналов → подавление нервного возбуждения и проведения импульсов (болевых сигналов) → местная анестезия в области, снабжаемой нервом
- LA со структурой амина 3 ° проникают в мембраны в незаряженной форме, а затем связываются с ионными каналами в заряженной форме.
- Восприимчивость нервных волокон к ЛП зависит от их скорости возбуждения, размера и миелинизации.
- Быстро возбуждающиеся нейроны блокируются более эффективно, чем медленные нейроны.
- Нервы малого диаметра подвергаются обезболиванию в первую очередь.
- Миелинизированные нервы блокируются быстрее, чем немиелинизированные.
- Поскольку считается, что размер перевешивает миелинизацию, нервные волокна блокируются в следующем порядке:
- Маленькие миелинизированные волокна
- Мелкие немиелинизированные волокна
- Крупные миелинизированные волокна
- Крупные немиелинизированные волокна
- Потеря чувствительности происходит в следующем порядке:
- Боль
- Температура
- Сенсорный
- Давление
- Факторы, влияющие на эффективность LA
- Использование сосудосуживающих средств (например,g., адреналин) снижает кровотечение и системную абсорбцию МА, что приводит к пролонгированному обезболивающему эффекту.
- Воспаленная / инфицированная ткань: сниженная эффективность LA.
- LA состоят из липофильной группы и гидрофильной группы, и проницаемость зависит от того, какая группа является преобладающей.
- Поскольку воспаленная ткань имеет кислую среду, действуют щелочные анестетики; и преобладает гидрофильная группа → ↓ способность проникать через мембраны нервных клеток → ↓ эффективность
Ссылки: [4] [5] [6] [7] [8] [9]
Побочные эффекты
Осложнения возникают редко.
Системная токсичность
- Клинические особенности
- Управление
Другое
Мы перечисляем наиболее важные побочные эффекты. Выбор не исчерпывающий.
Показания
Каталожные номера: [9]
Ссылки
- Lamberg JJ. Местные / местные анестетики. В: Raghavendra M, Local / Topical Anesthetics . Нью-Йорк, штат Нью-Йорк: WebMD. https://emedicine.medscape.com/article/2172060 .Обновлено: 21 марта 2014 г. Дата обращения: 7 марта 2018 г.
- Беккер Д.Е., Рид К.Л. Местные анестетики: обзор фармакологических соображений. Анест Прог . 2012; 59 (2): с.90-102. DOI: 10.2344 / 0003-3006-59.2.90. | Открыть в режиме чтения QxMD
- Кристи Л.Е., Пикард Дж., Вайнберг Г.Л. Системная токсичность местных анестетиков. Contin Educ Anaesth Crit Care Pain . 2015; 15 (3): с.136-142. DOI: 10.1093 / bjaceaccp / mku027.| Открыть в режиме чтения QxMD
- Введение в пути и механизмы боли.
- Маклеод И.К. Местные анестетики. В: Meyers AD, Local Anesthetics . Нью-Йорк, штат Нью-Йорк: WebMD. http://emedicine.medscape.com/article/873879 . Обновлено: 18 марта 2015 г. Дата обращения: 19 февраля 2017 г.
- Дубин А.Е., Патапутян А. Ноцицепторы: сенсоры болевого пути. Дж. Клин Инвест . 2010; 120 (11): стр.3760-3772. DOI: 10,1172 / JCI42843. | Открыть в режиме чтения QxMD
- Местные анестетики: клиническая фармакология и рациональный выбор. http://www.nysora.com/regional-anesthesia/foundations-of-ra/3492-local-anesthetics-clinical-pharmacology-and-rational-selection.html . Обновлено: 14 октября 2013 г. Доступ: 19 февраля 2017 г.
- Беккер Д.Е., Рид К.Л. Основы местной анестезиологической фармакологии. Анест Прог . 2006; 53 (3): с.98-108. DOI: 10.2344 / 0003-3006 (2006) 53 [98: EOLAP] 2.0.CO; 2. | Открыть в режиме чтения QxMD
- Hsu DC. Подкожная инфильтрация местных анестетиков. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. http://www.uptodate.com/contents/subcutaneous-infiltration-of-local-anesthetics . Последнее обновление: 3 января 2017 г. Дата обращения: 19 февраля 2017 г.
- Гуай Дж. Метгемоглобинемия, связанная с местными анестетиками: резюме 242 эпизодов. Анест Анальг . 2009; 108 (3): с.837-845. DOI: 10.1213 / ane.0b013e318187c4b1. | Открыть в режиме чтения QxMD
- Герольд Г. Внутренняя медицина . Герольд Дж. ; 2014 г.
- Глава 3: Местные анестетики.
Местная анестезия | DermNet NZ
Авторы: Филиппа Дикисон, кандидат наук, Северная клиническая школа, Сиднейский университет, Сидней, Новый Южный Уэльс, Австралия; и Саксон Д. Смит, клинический доцент отделения дерматологии Королевской больницы Северного побережья, Сидней, Новый Южный Уэльс, Австралия.Главный редактор DermNet NZ: адъюнкт A / профессор Аманда Окли, дерматолог, Гамильтон, Новая Зеландия. Копия отредактирована Марией МакГиверн / Гасом Митчеллом. Июль 2018.
Что такое местные анестетики?
«Местная анестезия» означает обратимую потерю чувствительности в определенной области тела. Эта потеря чувствительности достигается путем местного применения или инъекции агентов, которые блокируют натриевые каналы, которые облегчают нервные импульсы в ткани.
- Использование «регионарной анестезии» или «нервной блокады» относится к случаям, когда местные анестетики вводятся рядом с более крупными нервами, что приводит к анестезии больших участков, снабжаемых этим нервом.
- «Тумесцентная анестезия» проводится путем инъекции большого количества жидкости, содержащей разбавленный местный анестетик и адреналин (адреналин). Он используется для липосакции и других пластических, косметических и дерматологических хирургических процедур, затрагивающих большие участки кожи.
Местная анестезия используется во многих дерматологических процедурах, хирургических операциях и стоматологических процедурах. Цель состоит в том, чтобы свести к минимуму боль, чтобы процедуры можно было проводить с максимальной эффективностью и комфортом.
Местные анестетики
Какие существуют виды местных анестетиков?
Местные анестетики делятся на два разных класса в зависимости от их структуры: анестетики на основе парааминобензойной кислоты (ПАБК), известные как сложные эфиры, и анестетики, не содержащие ПАБК, называются амидными местными анестетиками [1].
Местные анестетики на основе сложного эфира включают:
- Бензокаин
- Хлоропрокаин
- Кокаин
- прокаин
- Пропаракаин
- Тетракаин
- Эмилокаин
- Оксибупрокаин.
Амидные местные анестетики включают:
- Артикаин
- Бупивакаин
- Дибукаин
- Этидокаин
- Левобупивакаин
- Лидокаин (также известный как лигнокаин)
- Мепивакаин
- Прилокаин
- Ропивакаин
- Самеридин
- Тоникаин
- Цинчокаин.
Лигнокаин (лидокаин)
Местные анестетики на основе эфиров и амидов доступны в различных формах, включая мази, пластыри и инъекции.
Лигнокаин (лидокаин) является наиболее часто используемым анестетиком в хирургических условиях. Он эффективен, действует быстро и относительно не токсичен и не чувствителен. Он доступен во многих различных формах, включая местные аппликации (например, крем EMLA® и пластыри) и растворы для инъекций. Его часто комбинируют с адреналином (адреналином) для увеличения продолжительности анестезии, уменьшения связанного кровотечения и увеличения интенсивности нервной блокады за счет снижения системной абсорбции.
Какая максимальная доза лигнокаина?
Максимальная доза лигнокаина варьируется в зависимости от площади и кровоснабжения анестезируемой кожи, а также состояния пациента. Если используются лигнокаин и адреналин, можно использовать более высокую дозу.
При кожной инфильтрации максимальная доза без адреналина составляет 3 мг / кг [2].
Каковы побочные эффекты или осложнения при использовании местного анестетика?
Местные анестетики хорошо переносятся и при правильном применении имеют минимальные побочные эффекты.Местные побочные эффекты включают временное покалывание, жжение и синяки после инъекции.
Более серьезные побочные эффекты связаны с инфузией или инъекцией высоких доз местных анестетиков. Риск системной токсичности местных анестетиков варьирует и зависит от факторов пациента, таких как возраст, дисфункция органов-мишеней и область анестезии [3]. В большинстве случаев системная токсичность местных анестетиков возникает после случайной внутривенной инъекции.
Симптомы и признаки системной токсичности местных анестетиков сгруппированы на центральную нервную систему (ЦНС) и сердечную токсичность [3].Начальные симптомы со стороны ЦНС являются результатом возбуждения и могут включать:
- Тиннитус
- Онемение периоральной области
- Металлический вкус
- Изменение психического статуса
- Подергивание мышц
- Изъятия.
Со временем по мере развития токсичности наступает угнетение ЦНС.
Признаки сердечной деятельности могут возникать независимо от признаков ЦНС или в дополнение к ним. Сердечные признаки могут включать:
- Тахикардию
- Гипертония
- Брадикардия
- Гипотония.
По мере того, как токсичность становится более серьезной, сердечные симптомы могут прогрессировать до аритмий (сердцебиения) и асистолии (остановки сердца).
Возможна ли аллергия на местные анестетики?
Местные анестетики на основе сложного эфира являются известными сенсибилизаторами и поэтому вызывают аллергические реакции [1,4]. Перекрестная реактивность местных анестетиков на основе сложных эфиров также является обычным явлением (см. Нашу страницу «Аллергия на бензокаин»). Гиперчувствительность к амидным местным анестетикам встречается гораздо реже, а перекрестная реактивность непредсказуема.
Повышенная чувствительность к местным анестетикам почти всегда является реакцией гиперчувствительности замедленного типа (см. Нашу страницу «Объяснение аллергии»). Это требует предварительной сенсибилизации. При повторном контакте с аллергеном у пациентов разовьется локальная эритема и отек в области, подвергшейся воздействию местного анестетика.
Повышенная чувствительность к местным анестетикам, вводимым в слизистую оболочку рта, может проявляться диффузным отеком лица, который может проявляться как крапивница. Реакции гиперчувствительности, опосредованные иммуноглобулином Е (например, анафилаксия), очень редки.
Как диагностируется аллергия на местные анестетики?
Диагностика аллергии на местные анестетики затруднена, поскольку встречается редко. Также может произойти реакция на консерванты в растворе [4,5]. Патч-тестирование может использоваться для выявления причины гиперчувствительности замедленного типа, а также наличия перекрестной реактивности [4].
Как лечится аллергия на местные анестетики?
Лучшее лечение аллергии на местные анестетики — это избегать использования идентифицированного аллергена пациентом и его врачами (и любых аллергенов, демонстрирующих перекрестную реактивность).
.

