Особенности лечения огнестрельных ран
Лечение
огнестрельных ран имеет несколько
принципиальных отличий. Каждое
огнестрельное ранение считается высокоинфицированным.
При выполнении ПХО, учитывая обширную
зону повреждения тканей, иссечение
по возможности производится в большем
объеме, что
продиктовано и наличием зоны молекулярного
сотрясения. Все инородные
тела стараются удалить.
Исключение составляют пули и осколки,
лежащие в непосредственной близости
от жизненно важных органов. Их можно не
извлекать. В дальнейшем под прикрытием
антибиотикотерапии они
инкапсулируются и не приносят большого вреда организму.
Хотя всегда надо помнить, что любое
инородное тело является потенциальным
источником инфекции. Частота нагноения
огнестрельных ран очень велика,
поэтому при окончании ПХО раны первичные
швы не накладываются, используются
Лекция 9(1) травма. Травматология. Травматизм (общие вопросы)
ТРАВМОЙ (trauma — повреждение, греч.) называется одномоментное воздействие внешнего фактора, вызывающее в тканях местные анатомические и функциональные нарушения, сопровождающиеся общими реакциями организма.
ТРАВМАТОЛОГИЯ — наука о травмах.
ТРАВМАТИЗМ — совокупность травм на определенной территории или среди определенного контингента людей Травматизм делит с онкологическими заболеваниями 23 место в общей структуре летальности (на первом месте — смертность от заболеваний сердечнососудистой системы).
У мужчин травмы встречаются вдвое чаще, чем у женщин.В России примерно половину случаев составляет бытовой травматизм, транспортный — около 40%, производственный — 56%. Изза того, что травматизм имеет такое огромное социальное значение, во всех странах произошла специализация: те хирурги, которые занимаются лечением травм, стали называться травматологами. Совсем недавно появились нейротравматологи, которые занимаются лечением травм центральной и периферической нервной системы. Появились комбустиологи – врачихирурги, занимающиеся лечением термических повреждений. «Комбустио» полатыни означает «ожог».
К повреждению или травме следует относить не только внезапное, сильное воздействие на организм внешнего агента, но и постоянное воздействие на ткани слабых, однообразных внешних раздражителей. Эти повреждения вызывают хроническую травму.
Всякая травма может быть опасна для организма либо в момент воздействия на него внешнего фактора, либо после развития в организме осложнений, связанных с травмой. Опасность травмы определяется многими факторами, главными из которых являются:
1. Характер внешнего фактора, вызывающего травму.
2. Механизм развития повреждения при травме.
3. Анатомофизиологические особенности тканей и органов, подвергающихся воздействию травмирующего агента.
4. Состояние тканей травмируемого органа (здоровый орган или больной).
5. Состояние внешней среды, в которой возникает повреждение.
В зависимости от характера внешнего фактора, вызывающего повреждение, принято различать механические, физические, химические, биологические и психические повреждения.
Механические повреждения вызываются воздействием на живую ткань механической силы. Характер этих повреждения во многом зависит от вида повреждающего фактора (тупой, острый предмет) и механизма повреждения (ушибы, резаные и колотые раны).
Физические повреждения являются следствием воздействия на ткани организма высоких или низких температур (ожоги, отморожения), электрического тока, различных специфических излучений (рентгеновских).
Химические повреждения связаны с воздействием на ткани химических агентов (кислот, щелочей), отравляющих веществ, продуктов физиологических и патологических выделений организма (желудочный сок, моча).
Биологические повреждения вызываются действием на организм бактериальных токсинов.
Психические повреждения являются следствием воздействия внешнего фактора на элементы центральной нервной системы человека (испуг, страх, возникновение нарушений психики).
Часто повторяющиеся повреждения, возникающие у лиц, находящихся в одинаковых условиях труда и быта, объединяются в понятие травматизм.
Под промышленным травматизмом имеют в виду травму, связанную с производственной деятельностью. Для каждой из ведущих отраслей промышленности характерен определенный вид травмы. В тесной связи с промышленным травматизмом находится профессиональный травматизм, под которым понимается совокупность факторов и условий, вызывающих хроническую травму и связанные с ней патологические процессы (бурситы, тендовагиниты, миозиты и пр.).
К сельскохозяйственному травматизму относятся травмы, связанные с выполнением сельскохозяйственных работ. Бытовой травматизм охватывает группу повреждений, получаемых в различных бытовых условиях (падение с высоты, травма во время уборки квартиры, ожоги во время приготовления пищи и пр.). Однако в своей массе этот вид травмы значительно легче уличной.
К уличному травматизму относится совокупность повреждений, связанных главным образом с уличным транспортом, ножевые и огнестрельные ранения.
Спортивный отличается от других видов травматизма своей спецификой и обусловлен, как правило, плохой подготовкой самого спортсмена или снаряда, которым он пользуется.
Своеобразия некоторых видов повреждений и специфические особенности травм у детей заставляют выделить их в особую группу детского травматизма.
Для каждого вида травматизма присущи определенная локализация и характер повреждений.
Принято различать следующие виды травм:
1.Травмы непроизводственного характера (транспортные, бытовые, уличные). Сюда не включают травмы умышленные.
2.Травмы производственного характера (промышленные, сельскохозяйственные).
3. Травмы умышленные.
Независимо от обстановки и места, где произошла травма, характера и тяжести ее, помощь пострадавшему оказывается в определенном порядке:
1) первая помощь на месте происшествия;
2) транспортировка пострадавшего в лечебное учреждение;
3) квалифицированная помощь и последующее лечение в стационаре или поликлинике.
В клинической практике для выбора тактики лечения, определения тяжести состояния больного и составления прогноза повреждения принята классификация травм.
Все травмы делятся на открытые и закрытые. Открытым повреждением является повреждение, при котором разрушен кожный или слизистый покров. При разрушении кожного или слизистого покрова открывается легкий доступ микроорганизмов во внутреннюю среду нашего организма. Если в результате повреждения кожа разрушена, то очень легко возникает микробная инвазия, вызывающая воспалительный процесс.
Закрытые повреждения тоже могут быть весьма опасными. При закрытом повреждении может разорваться паренхиматозный орган, в брюшной полости возникает смертельное кровотечение. При закрытом повреждении черепа может возникнуть разрушение головного мозга; при закрытом переломе ребра – разрыв легкого. Инфекция при закрытом повреждении, как правило, не возникает.
Открытые повреждения в свою очередь ещё классифицируются на проникающие и непроникающие.
Когда мы ведем речь о повреждениях, то мы всегда должны ориентироваться на анатомо-физиологические свойства повреждаемых тканей. Кожа и мышцы, например, весьма эластичны, прочны механически, растяжимы и поэтому травмируются не в первую очередь. При травме, которая производится с большой кинетической энергией, прежде всего, повреждаются хрупкие структуры: печень или селезенка. Кости тоже являются ломкими, хотя имеют большой запас механической прочности. Особенно в этом отношении уязвимы кости пожилых людей, которые имеют меньше органической матрицы и обладают кальцинированной структурой. Кость ребенка менее уязвима, т.к. она не только прочна, но и эластична.
Весьма
уязвимым является головной мозг, хотя
природа заключила его в прочную черепную
коробку. Головной мозг является
желеобразной субстанцией, поэтому
подчиняется законам гидродинамики. В
результате удара твердым предметом по
голове мозг начинает волнообразно
колебаться. Это приводит к особенному
патологическому состоянию, которое
называется
Играет роль и функциональное состояние органа в момент повреждения. Если удар нанесен на переполненный мочевой пузырь, он обязательно лопнет. Играют роль и половые различия. Женщины к кровопотере более устойчивы, чем мужчины. Имеются и возрастные различные пределы чувствительности: ребенок очень чувствителен к кровопотере.
В разной мере определяется исходное состояние и реакция человека на боль. Есть особо чувствительные субъекты. При причинении им даже небольшой боли может наступить рефлекторная остановка сердца и внезапная смерть. И в то же время, если человек чем-то увлечен, выполняет какую-либо сверхценную задачу, он вообще может не почувствовать боль от ранения. Общеизвестно, что во время боевых действий солдаты, идущие в атаку, обнаруживают, что они ранены, уже после окончания боя.
Всякое повреждение сопровождается местной и общей реакцией организма. При небольшой территории повреждения преобладает местная реакция, общая отходит на задний план. При обширной травме в равной мере выступают как общие проявления, так и местные.
Особенности лечения огнестрельных ран — Студопедия
Это прежде всего оперативное вмешательство, которой должны подвергаться все случайные раны, и включает в себя иссечение краев раны в пределах жизнеспособных тканей, гемостаз, удаление инородных тел и наложение швов.
Первичная Хирургическая Обработка ран
Лечение контаминированных ран
Риск различных раневых осложнений при контаминированных ранах гораздо выше, чем при операционных, поэтому лечение таких ран должно включать в себя следующие мероприятия:
При случайных травматических ранах, укусах животных и проникающих ранениях с повреждением желудочно-кишечного тракта необходимы мероприятия по профилактике специфической инфекции — столбняка и бешенства. Производится введение противостолбнячной сыворотки и, при укусах животных, антирабической вакцины.
Для экстренной специфической профилактики столбняка вводится 3 тыс. ME противостолбнячной сыворотки по Безредке (0,1 мл разведенной сыворотки внутрикожно, при отсутствии реакции через 20 минут 0,1 мл подкожно, при отсутствии реакции через 20 минут всю дозу внутримышечно) или 400 ME противостолбнячного человеческого иммуноглобулина. Ранее привитым от столбняка пациентам вводят 0,5 мл анатоксина.
Во всех случаях контаминированных ран, кроме небольших поверхностных повреждений и случаев, когда имеются косметические и функциональные противопоказания, например, ранения лица, обязательно проведение первичной хирургической обработки (ПХО).
В настоящее время активная хирургическая обработка раны служит одним из методов механической антисептики и обязательным лечебно-профилактическим мероприятием при свежих ранениях как в мирной, так и в военной обстановке. Не требуют первичной хирургической обработки:
• мелкие поверхностные ранения кожных покровов;
• резаные ранения лица и пальцев кисти без значительного повреждения тканей по ходу раневого канала;
• множественные слепые непроникающие ранения с внедрением в мягкие ткани большого числа мелких осколков и дроби;
Если у больного имеется укушенная рана, нанесенная любым животным, то на догоспитальном этапе с целью профилактики бешенства необходимо обильно промыть рану и места ослюнения любым антисептиком или водой с мылом, а затем, обработав края раны спиртом или настойкой йода, наложить на нее асептическую повязку. Края раны, нанесенной животным, в течение первых трех дней не следует иссекать и ушивать, за исключением повреждений, требующих проведения оперативного вмешательства по жизненным показаниям. Всем больным с укушенными ранами, нанесенными животными, проводится профилактика столбняка и полный курс антирабических прививок.
Во всех остальных случаях выполнение хирургической обработки ран обязательно.
Наилучшие результаты наблюдаются при проведении первичной хирургической обработки в первые 6-8 ч после ранения, пока инфекция не вышла за пределы ближайших лимфатических сосудов и межтканевых щелей. Тем не менее хирургическая обработка должна проводиться и в более поздние сроки, то есть в первые 12-24 ч с момента получения травмы, при отсутствии клинических признаков шока и явлений воспаления в ране.
Цель первичной хирургической обработки:
• ревизия раны для выявления характера и объема повреждения и интра-операционного уточнения топического диагноза, позволяющего определить объем оперативного вмешательства;
• удаление попавших в рану микроорганизмов путем иссечения ее краев, стенок и дна или рассечения тканей;
• удаление некротизированных тканей, сгустков крови, служащих питательной средой для микробной флоры, а также инородных тел;
• перевод всех видов ран в резаные для ускорения процессов регенерации;
• остановка кровотечения;
• восстановление анатомической целостности поврежденных тканей путем наложения швов, дренирование раны при необходимости.
Хирургическая обработка ран должна производиться в операционной с соблюдением всех правил асептики и антисептики после осуществления адекватного обезболивания.
Техника операции. Больной укладывается на операционном столе в положении, удобном для выполнения операции. Кожа вокруг раны очищается от загрязнения тупферами, смоченными бензином или спиртом, затем обрабатывается 5% настойкой йода по методу Гроссиха—Филончикова. Операционное поле отграничивается стерильными простынями. После тщательного обезболивания новокаином методом тугого ползучего инфильтрата по А. В. Вишневскому рана в области углов захватывается зажимами Кохера, острым скальпелем иссекаются края, стенки и дно раны на толщину не менее 0,5-1 см. Из раны удаляются инородные тела, размятые нежизнеспособные ткани и сгустки крови.
После смены инструментов и повторной обработки рук хирурга перевязываются кровоточащие сосуды и производится послойное сшивание рассеченных тканей, а на кожу после сближения краев раны накладываются отдельные узловые швы (рис. 15.1).
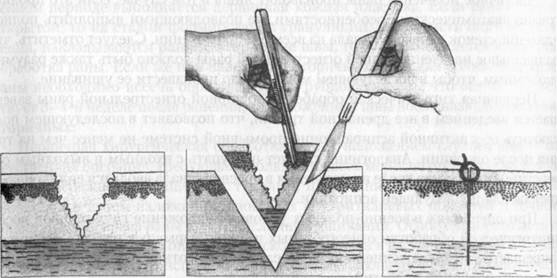
При наличии в области раны крупных магистральных сосудов и нервных стволов, производят не иссечение ран, а рассечение тканей. Иссечение тканей в $тих случаях ограничивается лишь поверхностным слоем, в области дна раны производят удаление сгустков крови, инородных тел и иссечение размятых, нежизнеспособных тканей. Рана при этом широко рассекается для обеспечения хорошего оттока экссудата.
При открытых переломах костей после иссечения краев раны в пределах мягких тканей следует удалять лишь свободно лежащие осколки кости. Загрязненные участки кости скусываются кусачками, и при необходимости производится репозиция костных отломков. Размятые, пропитанные кровью мышцы иссекаются, так как они служат хорошей питательной средой для микрофлоры. В окружающие ткани вводятся большие дозы антибиотиков, а затем на мягкие ткани накладываются швы. Операция заканчивается иммобилизацией перелома с помощью гипсовой лонгеты, скелетным вытяжением или остеосинтезом.
При обработке ран мягких тканей головы, лица, кистей рук, имеющих хорошее кровоснабжение и хорошую резистентность инфекции, с учетом косметического дефекта, возникающего в каждом конкретном случае, можно производить лишь экономное иссечение тканей. Наложение глухих первичных швов допускается в сроки 12-24 ч после ранения при условии адекватно произведенной первичной хирургической обработки.
Если после хирургической обработки раны сохраняется опасность развития инфекционного процесса, можно наложить первично отсроченные швы.В этом случае швы на кожу накладывают, но не завязываются. Рана остается зияющей в течение 3-5сут. Если угроза развития острой хирургической инфекции устранена, наложенные швы завязываются, благодаря чему края раны сближаются до соприкосновения.
Если после иссечения стенок и дна раны или рассечения раневого канала остаются большие дефекты тканей, вследствие чего края раневого дефекта не могут быть сближены, рана может быть оставлена открытой, при этом в отсроченном периоде выполняется первичная кожная пластика. Если рана остается открытой, то на стадии формирования грануляций, после частичного их иссечения, накладываются ранние вторичные швы,то есть выполняется вторичная обработка раны. Если же при наложении вторичных швов для сближения краев раны необходимо иссечь образовавшуюся рубцовую ткань, что всегда соответствует 3-4-й неделе после ранения, то наложенные швы носят название поздних вторичных.
Первичная хирургическая обработка раны с наложением глухого шва — ответственная операция, требующая соблюдения всех мер асептики и антисептики, а также бережного обращения с тканями, проведения тщательного гемостаза, ликвидации путем наложения швов всех внутритканевых полостей и точного сопоставления краев раны при ее послойном ушивании. Особо следует отметить, что выполнение первичной хирургической обработки в настоящее время подразумевает полный отказ от использования нерассасывающегося шовного материала.
В послеоперационном периоде за больным должно быть установлено тщательное наблюдение. При проявлении признаков гнойного или гнилостного воспаления необходимо раннее разведение краев раны, применение новокаиновых блокад с антибиотиками, использование средств физической, химической и биологической антисептики.
Противопоказаниями к первичной хирургической обработке раны служат агональное состояние больного, клинические признаки шока, острая анемия, коллапс, а также местные признаки развития в ране острого гнойного воспаления. В этих случаях она производится лишь после улучшения общего состояния, за исключением тех случаев, когда причиной шока послужило наружное или внутреннее кровотечение. После выполнения первичной хирургической обработки местное лечение целесообразно сочетать с общими мероприятиями, такими как введение антибиотиков и сульфаниламидов, переливание препаратов крови, назначение калорийного питания.
При этом антибиотикопрофилактика проводится по той же схеме, что и при «грязных» оперативных вмешательствах.
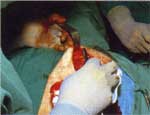
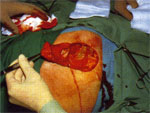
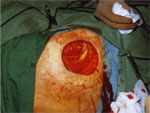
Рис. 19 — Этапы радикальной хирургической обработки раны
Антисептикопрофилактика предполагает использование эффективных антисептиков на всех этапах операции и при уходе за раной.
Ведение раны после проведения ПХО при наложении швов аналогично ведению операционных ран. Ведение открытых ран осуществляется в соответствии с фазами течения раневого процесса.
Современное огнестрельное оружие характеризуется чрезвычайным многообразием поражающих факторов, воздействие которых приводит к возникновение повреждений различной степени тяжести.
Эффект механического и физического воздействия на ткани, с одной стороны, зависит от свойств самого повреждающего снаряда с учетом его величины формы, массы, скорости и траектории полета, а с другой — от свойств поражаемых тканей, их плотности, упругости, смещаемости. В любом случае основным фактором, определяющим тяжесть огнестрельного или минно-взрывного ранения, служит количество кинетической энергии, переданной тканям ранящим предметом. Чем больше ударная плоскость ранящего агента, тем большее сопротивление оказывают ему ткани, и тем большее количество кинетической энергии передается им при ранении.
В результате воздействия самого ранящего снаряда, а также эффекта «внутритканевого взрыва» огнестрельная рана имеет присущую только ей внутреннюю структуру раневого канала, которая характеризуется разрушением тканей далеко за его пределами. Следует отметить, что область поражения тканей, включая зоны первичного некроза и молекулярного сотрясения, то есть вторично го некроза, по своему диаметру может превышать диаметр ранящего снаряд в десятки раз. Кроме того, диаметр выходного отверстия раневого канала всегда больше диаметра входного отверстия.
При слепых и касательных ранениях мягких тканей в ходе проведения первичной хирургической обработки необходимо осуществлять адекватное иссечение краев, стенок и дна раны с удалением всех нежизнеспособных тканей и инородных тел. В тех случаях, когда в мягких тканях имеется полный раневой канал, а расстояние между входным и выходным отверстиями не превышает 5 см, его необходимо рассечь.
Частичное иссечение раны производят лишь в том случае, если это продиктовано анатомическими особенностями, не позволяющими выполнить полное удаление стенок раневого канала на всем его протяжении. Следует отметить, что радикальное иссечение тканей огнестрельной раны должно быть также разумно экономным, чтобы в последующем можно было произвести ее ушивание.
Первичная хирургическая обработка обширной огнестрельной раны завершается введением в нее дренажной трубки, что позволяет в последующем подключить ее к активной аспирационно-промывной системе не менее чем на три дня после операции. Аналогично следует поступать с входным и выходным отверстием раны, когда после их иссечения в просвет канала вводится силиконовый дренаж для последующей аспирации.
При операциях в военно-полевых условиях наложение глухих швов после хирургической обработки огнестрельных и минно-взрывных ран категорически запрещается, за исключением случаев, осложненных открытым пневмотораксом, ранением брюшной полости и суставных сумок.
Антибактериальная и дезинтоксикационная терапия при огнестрельных ранениях являются обязательными.
Особенности лечения огнестрельных ран
Современное стрелковое оружие имеет небольшой калибр (5,45 мм) и большую скорость пули (более 1000 м/с), благодаря чему пуля летит на грани устойчивости и при попадании в ткани начинает «кувыркаться», нанося тяжелые повреждения. Кроме того, появились мины, снаряды, гранаты с «готовыми убойными элементами» в виде шариков или стрелок. Они обладают большой проникающей способностью и наносят множественные ранения. Раневой канал имеет неправильную форму и большое протяжение. На своем пути снаряд (пуля, осколок, летящий с большой скоростью), оставляет зону разрушения раневого канала и некроз тканей до нескольких сантиметров вследствие бокового удара и эффекта кавитации — возникновения кратковременно существующей пульсирующей полости.
Важным является вопрос о возможности наложения швов. Рана может быть зашита наглухо только в том случае, если ПХО сделана совершенно радикально, а так как такая уверенность может быть только в случае неглубоких кожно-мышечных ранений, только на них и возможно наложение первичного шва. Все прочие раны ведутся открыто и закрываются первичными отсроченными или вторичными швами.
Совершенствование стрелкового оружия привело к значительному утяжелению ранений, и возрастанию частоты раневых инфекционных осложнений. В этой связи возросла роль вторичной хирургической обработки, направленной на устранение субстрата нагноения и являющейся одним из наиболее эффективных методов лечения гнойных ран.
По статистическим данным гнойные осложнения ран возникают после ПХО на верхних конечностях в 18%, на нижних конечностях — в 25%. Вторичная хирургическая обработка может быть неоднократной. Это операция нестандартная. Ее выполнение затрудняется сложной неправильной конфигурацией раневого канала, различной глубиной и локализацией поврежденных тканей, подлежащих иссечению, большим количеством слепых ранений. Основными элементами техники являются:
некрэктомия, в том числе резекция поврежденных костных отломков,
вскрытие и опорожнение гнойных затеков, карманов и дренирование раны.
В послеоперационном периоде широко используют мази на водорастворимой основе, дренирующие сорбенты, активное дренирование, внутриартериальное введение лекарственных веществ, соответствующие методы детоксикации.
Особенности лечения резаных, рубленных, ушибленных и размозженных ран
В резаных ранах обычно нет изменений в окружающих тканях и фактор микробного загрязнения очень незначителен. Кроме того, в резаных ранах не нарушено кровоснабжение тканей, составляющих стенки раневого канала. Учитывая эти особенности, считают, что резаная рана не нуждается в ПХО. Иссечение и рассечение резаной раны должно производиться только по особым показаниям — для остановки кровотечения из глубины раны, восстановления целостности поврежденного нерва и пр. Как правило, при отсутствии признаков развивающейся инфекции на резаную рану возможно наложение первичных швов.
Рубленные раны из-за наличия поврежденных и нежизнеспособных тканей часто нуждаются в ПХО. Степень микробного загрязнения выше чем в резаной ране. После радикально выполненной ПХО могут быть наложены первичные швы. При обширных повреждениях, переломах костей уверенности в радикальности ПХО нет и рану оставляют открытой, накладывая в последующем первично-отсроченные или вторичные швы.
Хирургическая обработка ушибленных и размозженных ран отличается рядом особенностей. В раздавленных и пропитанных кровью тканях невозможно определить границу повреждения и степень жизнеспособности тканей. При ПХО рану необходимо рассечь, вскрыв все необходимые фасциальные футляры. После восстановления микроциркуляции объем поражения становится виден лучше, может выполняться вторичная хирургическая обработка и наложение швов. Эти раны представляют большую опасность развития анаэробной инфекции, поэтому может применяться противогангренозная сыворотка в профилактической дозе (30 тыс. АЕ).
Исторический обзор лечения огнестрельных ранений мягких тканей до Великой отечественной войны 1941—1945 годов
 Проблеме лечения огнестрельных ранений мягких тканей конечностей и туловища хирурги всех времен уделяли большое внимание, поскольку во всех войнах, которые вело человечество, процент этих ранений был высоким. Так, в русско-японскую войну 1904—1905 гг. легко раненые составляли 66,8% от общего количества раненых. В первую мировую войну 1914—1918 гг., по официальным немецким данным, на долю ранений мягких тканей приходилось 58,2%, а по французской статистике — даже 70,6%. В период боев у озера Хасан в 1938 г. ранения мягких тканей в Советской Армии составляли 60,0% всех лечившихся в армейских госпиталях. Во время войны с белофиннами 1939—1940 гг. на долю легко раненых приходилось: на ДМП — 60,6%, в ДГ — 64,6% и в ППГ — 57,3% всех раненых (П. А. Куприянов). Проблема лечения ран, отражая существовавшие взгляды на этиологию и патогенез огнестрельного ранения, развивалась весьма неравномерно.
Проблеме лечения огнестрельных ранений мягких тканей конечностей и туловища хирурги всех времен уделяли большое внимание, поскольку во всех войнах, которые вело человечество, процент этих ранений был высоким. Так, в русско-японскую войну 1904—1905 гг. легко раненые составляли 66,8% от общего количества раненых. В первую мировую войну 1914—1918 гг., по официальным немецким данным, на долю ранений мягких тканей приходилось 58,2%, а по французской статистике — даже 70,6%. В период боев у озера Хасан в 1938 г. ранения мягких тканей в Советской Армии составляли 60,0% всех лечившихся в армейских госпиталях. Во время войны с белофиннами 1939—1940 гг. на долю легко раненых приходилось: на ДМП — 60,6%, в ДГ — 64,6% и в ППГ — 57,3% всех раненых (П. А. Куприянов). Проблема лечения ран, отражая существовавшие взгляды на этиологию и патогенез огнестрельного ранения, развивалась весьма неравномерно.
В средние века вопрос о лечении ран мягких тканей решался в зависимости от господствовавших в тот или иной период взглядов на природу огнестрельной раны.
Первым автором, писавшим о лечении ран мягких тканей в XV веке (1460), был немецкий хирург Г. Пфольспеунд (Н. Pfolspeund). Не имея определенного взгляда на природу огнестрельных ран, Пфольспеунд рекомендовал лечить их только открытым методом с применением розового масла и всевозможных пластырей, хотя в некоторых случаях допускал и зашивание свежей негноящейся раны. Для сближения краев раны он применял не только нитяный шов, проходивший под дном раны, но и так называемый пластырный шов: тонкие полоски пластыря клеящей поверхностью прикреплялись по краям раны, прошивались ниткой и затем стягивались до соприкосновения краев раны. Пфольспеунд рекомендовал также удалять из раны кусочки пороха и мелкие осколки пули. Ценным в его указаниях являлось требование от хирурга самой щепетильной опрятности и добросовестности при лечении ран.
Итальянские хирурги XV века огнестрельную рану не считали отравленной и в соответствии с этим рекомендовали при лечении ран мягких тканей применять нежные мази из розового и других масел.
Некоторые испанские хирурги XVI века применяли при лечении ран мягких тканей первичный шов. Требование первичного закрытия раны исходило из признания, что причиной всех осложнений ран является плохой воздух, который служит переносчиком «атомов заразы».
Особенно широкое распространение этот взгляд имел в XVII веке среди французских и итальянских хирургов (Беллост (Belloste), Магати (С. Magati)), которые настаивали на первичном шве во всех возможных случаях, а также на редких перевязках и на всяческой защите раны от вредного влияния воздуха и охлаждения. Эти хирурги рассматривали первичный шов уже как профилактику первичного и вторичного нагноения раны.
Таким образом, на протяжении XV, XVI и XVII столетий установившихся взглядов на природу и лечение огнестрельной раны не было. Многие, казалось бы, правильные с современной точки зрения положения выдающихся хирургов того времени не поколебали полностью старых взглядов на огнестрельную рану как на рану отравленную и не повлияли на применявшееся в связи с этим лечение. Однако эти положения впоследствии сыграли свою роль в построении учения, основанного на объективных научных данных в соответствии с развитием биологических и медицинских наук.
Для XVIII столетия характерно одновременное развитие анатомических и хирургических знаний, что резко подвинуло вперед хирургию, прежде всего во Франции, а затем в Англии и в Германии. Однако в отношении ран и их лечения все еще продолжалось лишь кропотливое собирание и систематизация клинических наблюдений. Правильный анализ их дал возможность военно-полевым хирургам определить принципы лечения, получившие блестящее развитие в следующем столетии.
В начале XIX столетия прогресс военно-полевой хирургии, в частности, и в лечении ран мягких тканей связан с именем французского военно-полевого хирурга Д. Ж. Ларрей (D. J. Larrey). В лечение ран Ларрей ввел и пропагандировал редкую смену повязок для предупреждения осложнений и применение нераздражающих и преимущественно водных растворов. В качестве перевязочного материала Ларрей ввел гигроскопические вещества: мох, сухие листья и травы, накладываемые поверх мягкой ткани, лежащей непосредственно на ране. Лечебные средства (вино, камфорный спирт, даже чистая вода) применялись в зависимости от состояния раны. Некоторые раны, как, например, раны груди, Ларрей считал возможным зашивать после освежения краев.
Английские хирурги успех лечения видели в чистоте раны, и если она была достигнута, то рану разрешалось зашивать. В силу этого рекомендовалось удалять из раны пули, осколки, куски одежды и т. п.
Хирург Симон (Simon) пропагандировал в Германии практику первичного иссечения кожных краев входного и выходного отверстия раны мягких тканей с первичным зашиванием последней, а для заращения пулевого канала применял сжатие его до соприкосновения стенок. Раны без пулевого хода подвергались только иссечению краев. Тактика Симона в отношении лечения ран исходила также из концепции о влиянии на рану воздуха. Не имея истинных представлений об этиологии нагноения раны, Симон и его сторонники отказались, однако, вскоре от первичного шва и перешли к открытому лечению ран. К этому времени в связи с новыми успехами медицинских и биологических наук стали меняться взгляды на природу огнестрельной раны и ее осложнений.
Если в первой четверти XIX века Ларрей внес много ценного и рационального в организацию лечения раненых и в само лечение, то в середине того же века исключительное влияние на прогресс военно-полевой хирургии и лечение ранений оказали труды гениального русского хирурга Н. И. Пирогова, которые принесли русской хирургии мировую славу. Прогрессивные взгляды Н. И. Пирогова на природу и лечение огнестрельной раны во многом остались верны и в наше время. Н. И. Пирогов впервые произвел подробное и тщательное исследование баллистических свойств ранящих снарядов и механизма действия их на разные ткани человеческого организма. Он дал полную характеристику огнестрельных ран всех областей тела, в частности, мягких тканей конечностей и туловища. Будучи уверен, что в основе гнойного заражения ран лежит не столько действие окружающего воздуха, сколько предметы, соприкасающиеся с раной, Н. И. Пирогов считал вредным всякое производимое без нужды и неопытными руками исследование огнестрельной раны. На этом основании он выдвинул свое положение о так называемом сберегательном течении, создающем покой для раны, и тщательном уходе за раненым. Что касается хирургической обработки свежей огнестрельной раны путем предохранительных разрезов и иссечения размозженных тканей, которые рекомендовались некоторыми иностранными хирургами его времени, то в этом отношении Н. И. Пирогов был весьма сдержанным. Как тонкий наблюдатель Н. И. Пирогов видел, что хирургическая обработка огнестрельной раны дискредитируется неумелым применением этого метода и приводит к плачевным результатам. «Никто не хочет сообразоваться с обстоятельствами и стригут все под один гребень»; «шаблон — это враг для врачебного мышления и губитель для врачебного искусства», — возражал Н. И. Пирогов сторонникам хирургической обработки ран во что бы то ни стало. Однако при определенных условиях и показаниях (а последние были тщательно им определены) умелое рассечение раны ножом Н. И. Пирогов считал единственным средством, способным предохранить рану от опасных осложнений или ограничить их распространение. Он указал на необходимость рассечения не только кожи и подкожной клетчатки, но также фасции и не только в продольном, но и в поперечном направлении «…делал его (рассечение),— пишет он о себе, — когда была хотя небольшая наклонность к напряжению в окружности раны… Напряжение, очевидно, прекращается скорее от расщепа, чем от паллиативов… Как скоро напряжение уже обнаружено и идет вперед, то нет средства вернее расщепления фасции… В Крыму я делал надрезы фасций гораздо реже, чем на Кавказе; но это не от того, что я потерял к ним окончательно всякое доверие, а от того, что острогнойный отек и пиемия в крымских лазаретах не щадили никаких ран, ни расширенных, ни нерасширенных. Но и при этих неблагоприятных условиях разрез все-таки помогал более других средств, когда был сделан во — время и кстати». По тем же соображениям Н. И. Пирогов отрицал и применение первичного шва огнестрельной раны. «В разорванных ранах с подкожными карманами главное дело избегать всякого напряжения и не соединять краев ни швами, ни пластырями… Я поставил себе правилом никогда в госпиталях не сшивать ни концов разрезанных мышц, ни краев кожной раны и не залепливать ее пластырями. Я стараюсь только сблизить края… положением члена и методическим давлением на всю его окружность». Однако Н. И. Пирогов не отрицал разумного зашивания раны. Он писал: «Неудачи в заживлении ран первичным натяжением не оправдывают, однако же, другой крайности, и нет никакой разумной причины насильно противодействовать соединению краев раны, напихав в нее корпии и разворотив ее края… А где я найду, почему бы то ни было, выгодным соединить края глубокой раны и не достигну этого положением члена или компрессивною повязкою, то там предпочту, конечно, шов липким пластырям и всякому бескровному соединению. Шов и менее вреден, и более надежен, если только избежишь зашивания раны наглухо и насильственного напряжения краев. Иначе же не жди никакого прока от соединения раны». Соответственным образом относился Н. И. Пирогов и к извлечению инородных тел: «…показания к ней (к операции удаления инородного тела) мы не должны основывать на одном присутствии постороннего тела… Вообще самое удобное время для извлечения есть или тотчас после повреждения, или уже во втором периоде; и этому позднему извлечению я отдаю преимущество во многих случаях». Усматривая причину всех зол в заражении огнестрельных ран «миазмами», попадающими с окружающих раненого предметов (в миазмах Н. И. Пирогов видел «не пассивный агрегат химически действующих частиц, подобно яду, а что-то органическое, способное развиваться и возобновляться»), Н. И. Пирогов уделял большое внимание целесообразной организации госпиталей, соблюдению в них порядка и чистоты, уходу за ранеными. Он придавал также большое значение общему состоянию раненых и особенно заботился о достаточном введении в организм раненого жидкостей и о полноценном питании. Н. И. Пирогов первый указал на громадное значение при лечении ран иммобилизации и покоя раненого в широком смысле этого слова. «Мое главное правило — оставлять, сколько можно, рану в покое и не обнажать поврежденные подкожные ткани». И в этом отношении были весьма последовательными его мероприятия при медикаментозном лечении ран: применявшиеся Н. И. Пироговым средства имели «нежное действие». «Главное так перевязывать рану, чтобы перевязка охраняла ее от внешних раздражений и сама не была причиной раздражения». Наконец, необходимо указать, что Н. И. Пирогов уже применял постоянное орошение гноящихся ран дезинфицирующими растворами и в 1870 г. описал методику такого орошения, намного опередив таким образом Карреля (Carrel), «открывшего» этот способ лечения ран в период первой мировой войны.
Н. И. Пирогову лишь по окончании его деятельности в области военно-полевой хирургии удалось ознакомиться с новыми важными достижениями науки — антисептическим и асептическим методом. Это обстоятельство, несомненно, ограничивало его активность в отношении хирургического лечения огнестрельных ран, так как лишало его полной уверенности в безопасности хирургических вмешательств. Об этом, в частности, свидетельствуют следующие его слова, написанные в результате глубокого анализа хирургической работы на полях сражений: «Не нужно ли устранить тотчас же… все посторонние тела из раны (удалить кровяные сгустки, отломки… сделать отверстия для выхода возможного гноя)… Но… чтобы решиться на деятельное и энергичное предохранение, не нужно ли быть сначала уверенным, что наше охранительное средство само не вредно или по крайней мере менее вредно, чем болезнь. Этой-то именно уверенности у нас, к сожалению, нет».
Хотя вопросы, касающиеся лечения огнестрельных ран, нашли наиболее полное описание у Н. И. Пирогова, все же надо признать, что XVIII век и первая половина XIX века также были периодом накопления клинических наблюдений, гипотез и фактов. Идея Беллоста о том, что «воздух — страшный враг ран является переносчиком «атомов заразы», эксперименты Д. Прайнгля (J. Pringle) относительно асептических и антисептических средств и учение Н. И. Пирогова о «миазмах» как о причине нагноения ран и всяких осложнений не могли в силу тогдашнего состояния науки поднять вопрос о лечении ран на уровень современных представлений.
Но предположения Н. И. Пирогова и других исследователей нашли полное подтверждение и завершение в последующих трудах ученых. Патер доказал на основании своих строго научных изысканий, что микроорганизмы, которые являются истинной причиной заражения, убиваются карболовой кислотой. Справедливость требует отметить, что несколько ранее эмпирически к этому же выводу пришел французский аптекарь Лемер (Lemaire), применивший карболовую кислоту при лечении ран в целях предупреждения нагноения, но не сумевший сделать из этого достаточно широких обобщений.
В военно-полевой хирургии того времени система Листера не могла быть принята, ибо она оказалась и слишком громоздкой для применения в полевой обстановке, и мало действенной. О листеровском антисептическом методе Н. И. Пирогов писал следующее: «Полевая хирургия в настоящее время стоит на распутье. С одной стороны, ей предстоит …ограничить еще более первичные операции и культивировать выжидательно — сберегательный способ лечения с его последствиями — вторичными операциями. С другой стороны, для полевой хирургии открывается обширное поле самой энергической деятельности на перевязочном пункте — первичные операции в небывалых доселе размерах…, промывание ран противогнилостными жидкостями, наложение антисептических повязок, словом, применение на перевязочном пункте антисептического способа в самом строгом значении слова… Мы видим, что требуют туристы школы Листера от применения этого способа лечения к травматическим повреждениям, и они, в конце концов, правы в своей последовательности. Выбирать золотую середину между этими двумя крайними стремлениями невозможно. Нельзя быть наполовину антисептиком… Чтобы достигнуть безупречного результата, надо безупречно и действовать с момента нанесения раны. Нельзя поэтому и соединять выжидательно — сберегательный способ с антисептическим способом лечения Листера. Кто покроет рану только снаружи антисептической повязкой, а в глубине даст развиться ферментам в сгустках крови и в разможженных или ушибленных тканях, тот совершит только половину дела, и притом самую незначительную. Насколько будущие войны и будущие администрации сделают это возможным, покрыто мраком неизвестности. Но стремление науки по этим двум противоположным направлениям неизбежно и неотразимо».
Следуя предсказаниям Н. И. Пирогова, антисептический метод лечения в отношении огнестрельных ран с большим успехом применили в полевых условиях во время русско-турецкой войны 1877—1878 гг. русские врачи К. К. Рейер, С. Т. Коломнин, Н. В. Склифосовский и др. К. К. Рейер соединил листеровский метод с элементами хирургической доработки огнестрельной раны и первичным закрытием ее швом. Как известно, листеровский метод в его чистом виде отодвигал вопрос о первичном шве на задний план.
Во второй половине XVIII века на основе успехов бактериологии создается учение об асептике. Это учение, а также сложность листеровского метода и трудность применения его в полевых условиях, особенно же замечательные исследования нашего соотечественника М. Я. Преображенского о физических свойствах перевязочного материала, теоретически обосновавшие возможность лечения инфицированных ран повязками, привели Бергмана к утверждению, что для лечения огнестрельной раны достаточно одной асептической окклюзионной повязки. При этом Бергман исходил из положения, что огнестрельная рана первично не инфицирована.
Значение антисептических средств при лечении огнестрельных ран отрицал также Лангенбух (Langenbuch), но он отрицал и окклюзпонную асептическую повязку Бергмана. Единственно возможной формой асептики Лангенбух считал немедленное закрытие раны швом без предварительного иссечения краев и туалета кожи. Так же, как и Бергман, Лангенбух считал большинство огнестрельных ран первично неинфицированными, а осложнения ран связывал с развитием вторичной инфекции, которой, по его мнению, способствовала окклюзионная повязка вследствие трения о рану. Поэтому единственным средством против вторичной инфекции мог быть только шов. Положения Лангенбуха были встречены острой критикой и отвергнуты. Однако заслуга его перед военно-полевой хирургией состоит в том, что он утвердил до него еще не признанный факт: несмотря на инфекцию, присущую огнестрельным ранам, можно получить первичное заживление за счет биологических процессов в тканях и органах. Этот факт получил признание только в конце первой мировой войны.
Скептическое отношение к возможности уничтожения бактерий в ранах химическим путем привело Фридриха (Fridrich) в конце XIX века к мысли удалять их механически — путем иссечения раны на глубину нескольких миллиметров в первые 5—6 часов после нанесения повреждения с последующим глухим швом раны. При более позднем иссечении рана должна быть оставлена открытой. Необходимо при этом подчеркнуть, что Фридрих рекомендовал применять свой метод только в отношении свежих малых ран и применял его исключительно в мирной практике.
В полевой обстановке работы Фридриха не нашли сторонников и не поколебали учения Бергмана об окклюзионной асептической повязке. В последовавших вскоре русско-японской (1904—1905) и балканской войнах (1912) безраздельно применялся принцип Бергмана. Сам Фридрих, хотя и был участником балканской войны, не применял своего метода при лечении раненых. Однако надо отметить, что русские врачи (Ц. Мантейфель, О. М. Холбек) уже во время русско-японской войны применили первичное иссечение и первичный шов при ранениях черепа.
С самого начала первой мировой войны 1914—1918 гг. бергмановская система лечения огнестрельных ран асептической окклюзионной повязкой потерпела полный крах и, что самое интересное, почти одновременно во всех воевавших армиях. Чем же объяснить такое явление. Ответ на это дала сама война. В 1914 г. обнаружилось незнание врачами современного оружия и его баллистических свойств. Основываясь на статистике прежних войн и главным образом ближайших, когда пулевые ранения во много раз преобладали над осколочными, врачи считали, что «гуманная», «асептическая» пуля и в последующем останется главным ранящим снарядом.
Массовое применение артиллерийского огня и новых средств поражения определило характер ранений и исключительную наклонность последних к осложнениям вследствие тяжелых повреждений тканей и внесения в рану земли, кусков дерева, одежды, обуви и других загрязненных предметов. В то же время резко возросло количество слепых ранений. Все это показало врачам, что каждое осколочное ранение загрязнено и что в таких случаях для развития инфекции в тканях всегда имеются благоприятные условия.
Представление о первичной асептичности огнестрельной раны оказалось, таким образом, несостоятельным. Новые условия войны вынудили наиболее передовых врачей отказаться от асептической окклюзионной повязки и перейти для предупреждения инфекции и борьбы с ней к активному лечению, причем в возможно более ранние сроки после ранения. Эта активность вначале выразилась в том, что стали широко прибегать к механической очистке ран, вскрытию карманов и гематом, тампонированию и дренажу. Добавлением к этим мероприятиям, признанным недостаточными, явилось вновь возрожденное применение различных антисептических средств в виде орошений (метод Пирогова-Карреля) и влажных повязок. В то же время сторонники асептики обратили свое внимание на сохранение естественных защитных сил организма, главным образом фагоцитоза, и широко применяли гипертонические растворы поваренной соли и других хлористых солей при широко раскрытой ране. Но все эти мероприятия также оказались мало эффективными, хотя прошение ран антисептическими растворами по методу Пирогова-Карреля в благоприятной обстановке (в позиционных боях) и давало хорошие результаты.
В этих условиях клиническая мысль возвращается к необходимости иссечения раны и удаления инородных тел при слепых ранениях, т. е. к методу Фридриха. Но на этом пути, однако, сразу же встали препятствия. Как уже указывалось, Фридрих рекомендовал иссекать только малые поверхностные раны. А как быть с большими ранами, при длинных в извилистых раневых каналах, при слепых ранениях и при ранениях поблизости от сосудисто-нервных пучков. Кроме того, выяснилось, что и сроки развития инфекции, и длительность инкубационного периода весьма различны по сравнению с тем, что указал Фридрих. Эти трудности были преодолены видоизменением метода в связи с тем, что иссечение раны стали рассматривать не как «свершенное освобождение раны от бактерий, а только как предохранение ее от развития инфекции. А для этого достаточно было устранить из раны субстрат, способствующий размножению микробов, т. е. все некротические ткани и сгустки крови, а вместе с ними и большую часть попавших в рану бактерий. Все эти меры должны быть приняты в определенное время, пока бактерии находятся в мертвых тканях (6—8—14 часов). После иссечения рекомендовалось применение дезинфицирующих средств и дренажей (жидкость Дакена, карболовая кислота, бриллиантовая зелень, перекись водорода, камфора, метилвиолет, вуцин, флавин, риванол и др.).
Надо, однако, отметить, что новые взгляды на лечение огнестрельных ран встречали препятствия со стороны официальных представителей медицинского руководства. Так, например, главный хирург француз-ской армии Делорм (Delorm) вначале запретил хирургам производить первичную обработку ран и настойчиво рекомендовал применение окклюзионной повязки. То же наблюдалось и в других иностранных армиях. Руководство медицинской службы русской армии проявило мало внимания к этому важному вопросу.
Суровая военная действительность брала свое, и официальные руководители на втором году войны вынуждены были признать новые взгляды. Однако отданные на этот счет приказы не смогли уже должным образом повлиять на изменение хирургической тактики массы практических врачей (часто не хирургов) и внесли, пожалуй, еще больший разброд в дело лечения огнестрельных ран. Передовые военные врачи во всех армиях, видя хорошие результаты от новых способов лечения, настойчиво продолжали искания и подошли к идее первичной хирургической обработки и первичного шва. Годье (Gaudier) и Леметр (Lemaitre) во Франции начали пользоваться при всех видах ранений мягких тканей после тщательного иссечения, остановки кровотечения и дезинфекции раны первичным швом, иногда с применением дренажей. Последнее особенно широко рекомендовалось английскими и американскими авторами. При невозможности закрыть дефект кожи швом смело практиковалась пластика свободными лоскутами или лоскутами на ножке.
Но так же, как перед началом первой мировой войны, руководители медицинских служб не учли изменений, происшедших в вооружении войск; во время войны они не учли изменчивости фронтовой обстановки. Это обстоятельство, как оказалось, делало непрочным всякое стремление выработать универсальную концепцию лечения огнестрельных ран. Поэтому в некоторые периоды войны приходилось вообще отказываться не только от первичного шва, но и от первичной хирургической обработки, а центр тяжести переносить на химическую антисептику (так было в последний период войны 1914-—1918 гг. во Франции). Наложение первичного шва после иссечения раны требовало соответствующих хороших условий— обеспечения строгой асептики, выполнения операции опытным хирургом, своевременной доставки и малого наплыва раненых. При отсутствии этих условий первичный шов давал неблагоприятные результаты.
В русской армии во время первой мировой войны против наложения первичного шва на огнестрельную рану категорически возражал В. А. Оппель, называя эту операцию преступлением. Но в то же время В. А. Оппель был убежденным сторонником и страстным пропагандистом активного хирургического лечения огнестрельной раны, т. е. первичной хирургической обработки раны с широким разрезом ее, что и заставило его пересмотреть существующую в русской армии организацию лечения раненых и создать учение об этапном лечении, которое получило полное развитие и завершение во время Великой Отечественной войны.
Подводя итоги лечения ран в первую мировую войну, можно сказать, что к концу войны большинство хирургов пришло к заключению о необходимости активной хирургической обработки ран, а центр тяжести был перенесен на предупредительную обработку — на обезврежение попавших при ранении микробов, что достигалось любыми средствами — химическими антисептическими веществами, физической антисептикой, первичной эксцизией и широким раскрытием раны.
Однако предложение завершить первичную хирургическую обработку наложением первичного шва не было принято большинством хирургов. Рувиллуа полагал, что иссечение раны с отсроченным или вторичным швом явится в будущем наиболее признанным методом.
После окончания войны 1914—1918 гг. в мирной практике стал широко научаться клинически и экспериментально (С. С. Гирголав, И. Г. Руфанов ж др.) опыт, накопленный при лечении ран в военное время, что способствовало лучшему пониманию происходящих процессов и применению более рациональных методов лечения. «Нужно управлять физиологическими и биологическими явлениями в ране, а чтобы ими управлять, надо их познать»,— писал Н. Н. Бурденко. Широкое распространение получило применение первичного шва при травмах мирного времени (В. В. Гориневская). Однако это имело и свое отрицательное действие. Молодым хирургам, не имевшим опыта в лечении огнестрельных ранений в первую мировую войну и воспринявшим первичную эксцизию и первичный шов как догму, вне зависимости от обстановки и условий, пришлось в последующих боевых операциях пережить много горьких разочарований.
Последующие наблюдения показали, что в результате применения первичного шва при огнестрельных ранениях осталось в тени предложение тщательно и радикально иссекать травмированные и нежизнеспособные ткани в целях профилактики раневой инфекции. Увлечение хирургов первичным швом и благоприятными результатами, полученными после его применения в мирное время, повело также к тому, что перед второй мировой войной забыли о вторичных швах, применение которых потребовало во время Великой Отечественной войны особого внимания руководящих хирургов.
Предложенные перед войной в результате экспериментального изучения раневого процесса новые биологические, антисептические и бактериостатические средства для лечения ран сыграли в Великую Отечественную войну значительную роль, увеличивая эффективность хирургических мероприятий.
75. Огнестрельная рана. Особенности морфологии огнестрельной раны и клинического течения раневого процесса при боевых ранениях. Лечение огнестрельной раны.
Огнестрельные – возникают в результате картечного, пулевого, осколочного, минно-взрывного ранения.(бывают сквозными, слепыми, касательными, рикошетными). По хар-ру раневого канала различают:Сквозное, Слепое, Касательное, Рикошетное
Огнестрельная рана хар-ся тремя типич зонами повреждения: раневой канал,
зона непосредственно травматического некроза от контузии тканей ,зона коммоции (сотрясения тканей- некробиоза). Повреждение тканей распростран в стороны за пределы ранев канала на расстояние в 30-40 раз больше диаметр ранящего снаряда.
Для огнестрельной раны характерны:1) наличие дефекта кожи и тканей вследствие непосредственного воздействия ранящего снаряда (пуля, осколок, вторичный снаряд) — первичный раневой канал;2) зона посттравматического первичного некроза тканей;3) возникающее при прохождении огнестрельного снаряда нарушение жизнеспособности тканей в стороне от раневого канала — зона сотрясения, коммоции, или вторичного некроза; 4) микробное загрязнение;5) наличие в ране инородных тел.
Раны могут быть одиночными и множественными. Следует различать также сочетанные раны, когда один ранящий агент повреждает несколько органов. При повреждении разными агентами следует говорить о комбинированном поражении, например огнестрельная и ушибленная раны, ожог и пулевое ранение.
Клиническое течение ран процесса.Заживление первичным натяжением.-при незначит поврежд и плотном соприкосновении краев раны. Обязат условием явл полная жизнеспособ тканей, образующих края раны, отсутствие гематом и сером, тк они создают интерпозицию тканей. Асептичность раны не обязательна, поскольку налич м/о в кол-ве < 105 в 1 г ткани (так называемый критический уровень) может не препятствовать заживлению первич натяж.
Нагноение в ране, тщательно обработанной и зашитой первичными швами, может развиться вследствие значительного поврежд тканей, оставления участков нежизнеспособ тк, инород тел, образования гематом, выражен микробного загрязнен, превышающ критический ур-нь, общих причин. Развитие местных осложнений, прежде -нагноения, в бол-ве случаев обуслов местными факторами. Существенное знач имеет загрязнение раны заведомо патоген м/о
Заживление вторичным натяжением. при отсутствии тесного соприкосновения краев раны и наличии дефектов тканей, кот в процессе заживления должны быть заполнены грануляциями, а в последующем — рубцовой тканью. Обязат компонентом заживления вторичным натяжением является нагноение раны и ее гранулирование.
Стадийное течение процесса заживления более выражено при вторичном натяжении, при нагноении раны. Однако четкой границы между стадиями не существует.
Заживление ран под струпом. происходит без образования рубца в поверхностных ранах при сохраненном ростковом слое кожи. Быстрая регенерация эпидермиса происходит по струпом, состоящим из фибрина и форменных элементов крови.
На регенеративные и репаративные процессы в тканях в период заживления огромное влияние оказывают многочисленные общие и частные факторы: обезвоживание организма, анемия, голодание и дефицит белка, авитаминоз, состояние гормональной системы, локализация воспалительного очага и др.
Основные положения хирур доктрины:1) все огнестрел раны явл первич бактериально загрязнен; 2) единственно надежным методом предупреждения развития ран инфекции явл более ранняя хирург обработка; 3) прогноз течения и исхода ранения наилучший, если хирургическая обработка произведена в ранние сроки.
Лечение.Основным и наиболее эффективным мероприятием, создающим благоприятные условия для заживления огнестрельных ран, является первичная хирургическая обработка.
ПХО: Первый этап — рассечение раны. Второй этап—удаление инородных тел. Третий — иссечен нежизнеспособ тканей. Четвертый этап — операция па поврежденных органах и тканях
Пятый этап — дренирование раны. Шестой этап — закрытие раны(вторичные швы)
В условиях применения а/б ПХО ран подразделяется на: раннюю — в пределах первых 24 часов.
отсроченную — 24-48 часов.позднюю — позже 48 часов.
Цель ПХО– предотвращение нагноения.
Содержание ПХО – иссечение зоны инфицирования, остановка кровотечения, санация, восстанов целостности нервов, сухожилий, иссечение некротических тканей.
Для ее надлежащего выполнения необходимо полноценное обезболивание (регионарная анестезия или наркоз; лишь при обработке небольших поверхностных ран допустимо применение местной анестезии) и участие в операции, как минимум, двух врачей (хирурга и помощника).
Особенности лечения огнестрельных ран
В настоящее время огнестрельные ранения всё чаще встречаются не только в зонах боевых действий, но и в бытовых условиях. Поэтому больные с такими травмами поступают как в военные медицинские учреждения, так и в обычные больницы.
Лечение огнестрельных ран имеет несколько принципиальных отличий. Каждое огнестрельное ранение считают высокоинфицированным. При выполнении ПХО, учитывая обширную зону повреждения тканей, иссечение по возможности производят в большем объёме, что продиктовано и наличием зоны молекулярного сотрясения. Все инородные тела стараются удалить. Исключение составляют пули и осколки, лежащие в непосредственной близости от жизненно важных органов: их можно не извлекать. В дальнейшем под прикрытием антибиотикотерапии они инкапсулируются и не приносят большого вреда организму. Хотя всегда надо помнить, что любое инородное тело является потенциальным источником инфекции.
Особенность дробовых ранений, а также последствий применения специальных видов оружия (пластиковые мины и др.) — наличие большого количества инородных тел, внедрившихся в разные участки организма. При таких повреждениях без массивного некроза тканей ПХО обычно не проводят, а инородные тела извлекают лишь при присоединении инфекционных осложнений.
Частота нагноения огнестрельных ран очень велика, поэтому при окончании ПХО раны первичные швы не накладывают, используют первично-отсроченные или вторичные швы. Раны часто ведут открытым способом, большое значение имеет адекватное дренирование. В некоторых случаях применяют плановую ревизию раны под наркозом для своевременного выявления очагов вторичного некроза.
При лечении большое внимание уделяют созданию оптимальных условий для оксигенации окружающих тканей, позволяющей уменьшить зону некроза, которая служит питательной средой для бактерий, и снизить риск развития анаэробной инфекции.
При травматической ампутации конечности в ходе ПХО выполняют реампутацию в пределах здоровых тканей.
Общее лечение отличается только усилением антибактериальной и дезинтоксикационной терапии, что необходимо при большом объёме некротизированных тканей.
Огнестрельные и закрытые повреждения конечностей и суставов
Частота — 75% всех ранений (В. А. Оппель), 50-85% всех ранений на войне (Великой Отечественной).
Эта группа раненых дает наибольший процент возвращения в строй и служит важным источником пополнения личного состава армии.
Классификация
1. Закрытые — переломы, повреждения суставов, ушибы, растяжения.
2. Открытые — огнестрельные, неогнестрельные,
— пулевые, осколочные,
— повреждения мягких тканей, костей, суставов, размозжения, отрывы.
Характер повреждения при огнестрельных ранениях:
— только мягкие ткани — 50 %,
— мягкие ткани и кости-50%,
— повреждения и сосудов — 10%,
— повреждения и нервов — 15%.
Особенности огнестрельных переломов:
— наличие зоны некроза и размозжения, зоны молекулярного сотрясения,
— возможность заноса костных осколков и инородных тел на значительное расстояние от раны,
— возможность вторичных некрозов.
Виды огнестрельных переломов:
— неполные (дырчатые, желобоватые),
— полные: мотыльковые, многооскольчатые, косые, поперечные. Вид перелома зависит от кинетической энергии пули и вида кости.
Непосредственные осложнения огнестрельных ранений конечностей
— кровотечение,
— шок,
— гнойная инфекция раны — нагноение, флегмона, абсцесс, остеомиелит (50% всех огнестрельных переломов на Великой Отечественной войне), анаэробная инфекция, столбняк.
Поздние осложнения огнестрельных ранений конечностей:
— несращение, неправильное сращение, ложные суставы, контрактуры.
Диагностика переломов
1. Полные: правило “КУБДП” (крепитация, укорочение, боль при осевой нагрузке, деформация, патологическая подвижность).
2. Неполные — этих признаков нет.
В специализированном госпитале обязательно рентгеновский снимок всего сегмента конечности в двух проекциях!
Всегда надо исключать возможность повреждения магистральных сосудов и нервов (см. лекцию о повреждении сосудов).
Принципы сортировки и этапного лечения
Первая помощь (поле боя, БМП):
— остановка кровотечения (жгут, давящая повязка),
— наложение защитной повязки (индивидуальный перевязочный пакет),
— введение анальгетиков из шприца-тюбика,
— иммобилизация подручными средствами (прибинтование руки к туловищу, поврежденной ноги к здоровой, прибинтование случайных жестких предметов, личного оружия). На БМП иммобилизация может быть выполнена и табельными средствми.
Первая врачебная помощь (МПП):
— контроль наложенных жгутов, повязок, шин; исправление их и при необходимости наложение новых,
— транспортная ампутация конечности (отсечение полностью разрушенной, висящей на кожном лоскуте конечности),
— введение антибиотиков, столбнячного анатоксина,
— профилактика и лечение шока и кровопотери — инъекции анальгетиков, 1 % новокаина в место закрытого перелома, проводниковые и футлярные блокады, струйное введение крови и кровезаменителей.
Медицинская сортировка на МПП:
— раненые, нуждающиеся во врачебной помощи по неотложным показаниям в условиях перевязочной (неостановленное наружное кровотечение, со жгутом, в состоянии шока и недостаточной транспортной иммобилизации, для выполнения транспортной ампутации конечности, при угрозе развития шока, с загрязнением ран и повязок ОВ),
— раненые, нуждающиеся во врачебной помощи в перевязочной в порядке очередности (помощь им может быть отложена до следующего этапа): с переломами костей без признаков шока, нуждающиеся в улучшении транспортной иммобилизации, с ранами и повязками, загрязненными 0В),
— легкораненые со сроками лечения от 10 суток до 1,5-2 месяцев, подлежат эвакуации в ГЛР,
— легкораненые со сроками лечения до 4-5 суток, подлежат возвращению в часть или направлению в команду выздоравливающих при МПП,
— агонизирующие.
Квалифицированная хирургическая помощь:
Сортировка:
— нуждаются в квалифицированной хирургической помощи по неотложным показаниям: продолжающееся наружное кровотечение, наложенный
жгут, нарастающая гематома, отрыв и размозжение конечности, анаэробная инфекция,
— подлежащие эвакуации в общехирургический госпиталь,
— подлежащие эвакуации в СХПГ для раненых в бедро и крупные суставы,
— подлежащие эвакуации в ГЛР,
— легкораненые, которые могут быть оставлены в команде выздоравливающих,
— агонизирующие (с тяжелыми сочетанными и множественными повреждениями).
ПХО ран на этапе квалифицированной хирургической помощи выполняется по общим правилам, рассмотренным в лекции по ранам. Недостатком обработки костной раны является отсутствие рентгеновского контроля и невозможность задержать раненого для наблюдения. Прогрессивным в лечении огнестрельных переломов является первичный остеосинтез стержнями или аппаратами внешней фиксации.
Будут использованы для иммобилизации поврежденного сегмента аппараты внешней фиксации, наложенные из двух колец по типу модуля. Во время Великой Отечественной войны в условиях МСБ и специализированных госпиталей для иммобилизации переломов широко применяли гипсовые повязки. Они не утратили своего значения и в настоящее время.
Показания:
— после ПХО огнестрельных переломов, повреждений суставов, больших ран,
— после шва нервов и сосудов,
— после остеосинтеза огнестрельных переломов,
— как средство транспортной иммобилизации.
Противопоказания:
— анаэробная инфекция,
— невскрытые флегмоны,
— сопутствующие глубокие ожоги и отморожения,
— нельзя накладывать глухую гипсовую повязку при закрытых переломах.
Раненым, подлежащим эвакуации в специализированные и общехирургические госпитали или ГЛР без хирургической обработки, производят повторное введение антибиотиков (в окружности раны), применяются обезболивающие средства или пролонгированные внутрикостные блокады, улучшается иммобилизация. Состав смеси для пролонгированного обезболивания — 10 мл 5% раствора новокаина, 90 мл 8% раствора желатины (или 25% раствор альбумина, аминокровин), 1 млн. ед. пенициллина.
Специализированная помощь раненым в конечности:
— оказывается: госпиталь «Бедро и крупные суставы», общехирургический госпиталь, ГЛР.
Схема оказания специализированной помощи:
— диагноз — клинический (“КУБДП”), рентгенологический,
— обезболивание — общее, местное,
— репозиция открытая или закрытая — одномоментная,
— постепенная,
— фиксация — гипсовая повязка, скелетное вытяжение, остеосинтез очаговый накостный и внутрикостный, компрессионно-дистракционный остеосинтез,
— лечебная физкультура, физиопроцедуры.
Нейрохирургическое лечение огнестрельной травмы головы
| Огнестрельное ранение головы | Американская ассоциация неврологических хирургов |
За более чем два десятилетия наблюдается рост числа травм головы, вызванных огнестрельными ранениями. Огнестрельные ранения головы стали основной причиной черепно-мозговой травмы (ЧМТ) во многих городских районах США отчасти из-за резкого роста бандитизма и общего числа убийств.В других случаях речь идет о самоубийствах и непреднамеренных несчастных случаях.
Огнестрельные ранения головы, связанные с самоубийством, связаны с очень высоким уровнем смертности и тяжелой инвалидностью у немногих выживших. У жертв с черепно-мозговой травмой, вызванной самопроизвольными огнестрельными ранениями, больше шансов на смерть и худший исход, чем у жертв, получивших огнестрельные ранения, полученные случайно или в результате нападения. По данным Центров по контролю и профилактике заболеваний (CDC), в 2010 году огнестрельное оружие использовалось почти в 44 процентах случаев самоубийств среди лиц в возрасте до 25 лет.Кроме того, в 2012 году огнестрельное оружие было наиболее часто используемым методом самоубийства среди мужчин (56%).
Рана, при которой снаряд пробивает череп, но не выходит, называется проникающей раной. Травма, при которой снаряд полностью проходит через голову, оставляя как входные, так и выходные раны, называется перфорирующей раной.
Как указано ниже, степень повреждения, вызванного огнестрельным ранением, определяется множеством факторов. К ним относятся калибр оружия, размер и скорость пули, траектория и место ранения.Пулевое ранение, проходящее через верхушку правой лобной доли по направлению ко лбу и значительно выше основания черепа, вероятно, вызовет относительно легкое клиническое повреждение, поскольку оно не проходит через жизненно важные ткани мозга или сосудистые структуры. Однако аналогичная пуля, проходящая вниз от кончика левой лобной доли к височной доле и стволу мозга, вероятно, будет разрушительной, потому что она проходит через красноречивую ткань мозга и может повредить важные сосудистые структуры внутри головы (см. Рисунок 1).
Рисунок 1
Статистика США
- Двенадцать процентов всех TBI связаны с огнестрельным оружием; у людей в возрасте 25-34 лет огнестрельное оружие является основной причиной ЧМТ
- Огнестрельное ранение головы с травмами головы является причиной примерно 35 процентов всех смертей, связанных с ЧМТ
- Огнестрельные ранения головы в 90% случаев приводят к летальному исходу, многие жертвы умирают до прибытия в больницу.
- Около 50% жертв, переживших первоначальную травму, умирают в отделении неотложной помощи
- Около 50 процентов выживших пациентов будут страдать от судорог, и им потребуются противоэпилептические препараты
Хирургическое лечение
Пациенты с огнестрельным ранением и травмой головы проходят интенсивную реанимацию по прибытии в больницу.Если артериальное давление и оксигенация могут поддерживаться, выполняется срочная компьютерная томография головного мозга. Решение о хирургическом лечении огнестрельного ранения основано на следующих факторах:
Если пациенты находятся в глубокой коме с минимальными признаками функции ствола мозга и отсутствием признаков внутричерепной гематомы, которая могла бы вызвать кому, летальный исход почти неизбежен. Если гематома подтверждается компьютерной томографией, может быть выполнена экстренная трепанация черепа для эвакуации сгустка, удаления обломков и омертвевшей ткани.Давление внутри черепа является обычным явлением, поэтому часто выполняется краниэктомия (процедура, при которой большая часть черепа временно удаляется для снижения давления внутри черепа).
Понимание траектории движения пули важно для определения прогноза. Мозг разделен на два полушария, каждое из которых состоит из четырех долей, каждая из которых выполняет разные функции. Кроме того, есть более глубокие части мозга, в которых находится множество связей, контролирующих основные функции тела и мозга.Мозжечок в задней нижней части мозга связан с координацией движений. Ствол головного мозга соединяет верхнюю или «мыслящую» часть головного мозга со спинным мозгом.
Результат хуже для тех, у кого обширные пулевые пути, те, которые пересекают глубокие структуры средней линии мозга или те, которые затрагивают ствол мозга. Пуля, повреждающая правое полушарие пациента, может оставить у жертвы моторные и сенсорные нарушения с левой стороны и наоборот. Многие другие функции, такие как познание, память, речь и зрение, контролируются обоими полушариями мозга.В результате повреждение одного полушария может привести к нарушению здоровья человека, но по-прежнему может выполнять эти функции на определенном уровне, в зависимости от того, какие доли мозга повреждены.
Поскольку каждое полушарие разделено на четыре доли, «лучший сценарий» — это более поверхностная травма, ограниченная одним полушарием и одной долей, ограничивая функциональные нарушения, вызванные травмой. Первая или две недели после травмы — это стадия острой и интенсивной терапии. После этого степень и скорость восстановления зависят от того, сколько ткани было повреждено, степени отека, давления внутри головы во время острой стадии и функциональных последствий повреждения.Может потребоваться интенсивная реабилитация, чтобы помочь выжившим восстановить некоторые из своих функций или адаптироваться к постоянным дефицитам. Неврологическое выздоровление измеряется несколькими месяцами или даже годами.
Результат
Основной причиной смерти на месте происшествия обычно является потеря крови — если пуля повреждает ключевые кровеносные сосуды и не хватает времени, чтобы остановить кровотечение, жертва истекает кровью или образует быстро расширяющийся сгусток крови, который сильно сжимает важный мозг ткань.Если жертва переживает первоначальную кровопотерю, проблема заключается в увеличении давления внутри черепа. Если сама пуля проходит через мозг, возникает повреждение как в результате прямого проникновения в мозг, так и в результате передачи волны давления от высокоскоростного (более 2000 футов в секунду) снаряда, проходящего через ткань мозга. И кровотечение, и повреждение от этой волны давления приводят к отеку мозга, который также может привести к смерти (см. Рисунок 1, компьютерная томография, показывающая типичные смертельные огнестрельные ранения головы).
Факторы влияния
- Место входа и / или выхода пули
- Поврежденные при травме участки головного мозга
- Степень осколения пули
- Калибр пули и тип оружия (высокая скорость — военные штурмовые винтовки и охотничьи ружья [скорость пули более 2000 футов в секунду]; низкая скорость — ручное оружие [скорость пули менее 2000 футов в секунду])
- Дальность огнестрельного ранения (расстояние от ружья до пострадавшего)
- Своевременность получения надлежащего лечения
- Возраст и общее состояние пострадавшего
- Начальный балл GCS
- Реактивность и расширенное состояние зрачков
- Состояние рефлексов ствола мозга
- Артериальное давление
- Состояние оксигенации сразу после травмы
Выводы
Оценка Гласкова Coma Score (GCS), траектория полета ракеты, реакция зрачков на свет и проходимость базальных спинномозговых пространств (цистерн CSF) были важными детерминантами исходов при огнестрельных ранениях головы гражданских и военных.
Рисунок 1
Иллюстрация — сканирование головы с помощью компьютерной томографии, показывающее различные траектории смертельных выстрелов от военных.
Авторы — Ecker, R. et.al
Список литературы
- eMedicine, Травматическое повреждение головного мозга (ЧМТ) — определение, эпидемиология, патофизиология, 2009 г., и проникающая травма головы, 2009 г. Пресвитерианская больница Нью-Йорка, огнестрельные ранения черепа
- Калифорнийский университет, нейрохирургия Лос-Анджелеса, огнестрельные ранения черепа
- Medscape: Medical Автор: Бенджамин С.Ведро, доктор медицины, FACEP, FAAEM
Медицинский редактор: Мелисса Конрад Штёпплер, доктор медицины - Журнал нейрохирургии
Май 2014 г. / Том. 120 / № 5 / Стр. 1138-1146
Предсказатели исхода при огнестрельных ранениях головы у гражданского населения Клиническая статья; Бижан Аараби, доктор медицины, F.R.C.S.C.1, и др. - Журнал нейрохирургии
июл 2011 г. / Том. 115 / No. 1 / Pages 124-129
Исходы 33 пациентов после войн в Ираке и Афганистане, перенесших двустороннюю или двухкамерную краниоэктомию: Роберт Д.Эккер, доктор медицины, LCDR, USN, et. Al.1
AANS не одобряет какие-либо виды лечения, процедуры, продукты или врачей, упомянутые в этих информационных бюллетенях о пациентах. Эта информация предоставляется в качестве образовательной услуги и не предназначена для использования в качестве медицинской консультации. Любой, кому нужен конкретный нейрохирургический совет или помощь, должен проконсультироваться со своим нейрохирургом или найти его в своем районе с помощью онлайн-инструмента AANS «Найди сертифицированного нейрохирурга».
.огнестрельных ран — перевод на японский — примеры английский
Эти примеры могут содержать грубые слова на основании вашего поиска.
Эти примеры могут содержать разговорные слова, основанные на вашем поиске.
За исключением дней, когда вы залечиваете огнестрельных ранений .
あ な た が い る 日 以外 は 銃 創 を 閉 じ て い る の。Все четыре охранника находятся в критическом состоянии, у них огнестрельных ранений .
4 人 の 警備 請 負 人 は 重 態 で す る 複数 の 銃 創Что ж, больницы должны заявить огнестрельных ранений , поэтому он не может обратиться в отделение скорой помощи.
銃 創 の 場合 病院 は 報告 の 義務 あ る か ら 救急 処置 室 に 駆 け 込 め な いМы не можем отвезти ребенка с огнестрельными ранениями в больницу.
Огнестрельные ранения и сломанные ребра.
Два огнестрельных ранения , оба несмертельные, одна пуля попала в ткань средней ягодичной мышцы, а другая отскочила от правого седьмого ребра.
こ の 小 さ い 溝 は ? 距骨 は 人 に よ っ て 異 な り す し 自然 に 形成 さ れ た も のБританский врач и дипломат Уильям УИЛЛИС (1837-1894) проводил кампанию с верной армией по их просьбе вслед за бывшей армией Сёгуната (Хокуэцу); он оказывал раненым хирургическое лечение в британском стиле, одновременно давая рекомендации по лечению огнестрельных ранений неопытных японских врачей.
イ ギ リ ス 公使 医 員 ウ ィ リ ウ ィ リ ス (Willis , William 1837-1894) は 官軍 の 依 頼 で 軍 、 旧 幕府 (北越) 軍 を 追 い () 治療治療 を 戦 傷者 に 施 し ま し た。Хэнкок находится в тяжелом состоянии с множественными огнестрельными ранениями .
Все четыре охранника находятся в критическом состоянии, у них огнестрельных ранений .
維持 す る 複数 の 銃 創 報道 に よ れ ば マ ス ク を し 撃 者 は 盗 み し し たЧто ж, больницы должны заявить огнестрельных ранений , поэтому он не может обратиться к E.Р.
救急 処置 室 に は 駆 け な い 黙 っ て て く れ る だ わ
Мы не можем отвезти ребенка с огнестрельными ранениями в больницу.
Пациент переведен на срочное хирургическое вмешательство. Подготовьте единицы крови. При вторичном осмотре обнаружено огнестрельных ранений .
Большинство из огнестрельных ранений и были нанесены нижним конечностям, что привело к серьезным ортопедическим и сосудистым травмам, в результате чего сотни жертв остались инвалидами.
2178 が を 受 け て 大半 が 下肢 に 銃 創 を 負 っ て い ま す。 深刻 的 は 、 身体 的 な 障 がТеперь одинокая и искалеченная огнестрельными ранениями , Джессика оказывается напуганной и одинокой, теряя веру в себя и человечество, и каждый мучительный момент может быть в компании красивой женщины, когда вы этого захотите. Камера показывает маленькую, темную, и грязная спальня.
今 シ ン グ ル と 銃 創 か ら 不 自由 , ジ ェ シ カ っ 単 独 で 見 ま し た , の.あ な た が そ れ し た い 時 つ で も あ な た は し い 女性 の 会 社 持 つ こ と が で き ま す.Получается два огнестрельных ранений .
Получается два огнестрельных ранений .
.